Коронарография сосудов сердца: что это такое, как проводят, когда назначают?
Содержание:
- КОГДА НЕОБХОДИМА ПРОЦЕДУРА
- Лечение гипертонической болезни
- Примечания и ссылки
- Что такое сосудистый протез?
- Преимущества и риски КТ
- Проведение АКШ
- Распространенные проблемы с кровообращением
- Сердечная недостаточность
- Показания:
- Часто задаваемые вопросы
- Возможные осложнения стентирования коронарных артерий
- Диагностика
- Лейкоциты (белые клетки крови)
- Профилактика
- Об операции АКШ
КОГДА НЕОБХОДИМА ПРОЦЕДУРА
В современной медицине ишемическую болезнь сердца (ИБС) принято рассматривать как ведущую причину высокой смертности, патологию, вызывающую потерю трудоспособности, снижение качества жизни. К основным симптомам данного заболевания относят стенокардию, вызывающую сжимающую, давящую, пекущую боль за грудной клеткой, связанную с различными нагрузками, иррадиирующую в область шеи, левой руки, нижней челюсти.
Болевые ощущения склонны исчезать в состоянии покоя или после применения Нитроглицерина. Их появление в подавляющем большинстве случаев связано с сужением коронарных артерий, обеспечивающих питание сердечной мышцы. Также подобное состояние возникает в период интенсивных нагрузок на сердце и связано с несоответствием между доставкой и потреблением кислорода.
При подобных патологиях выполнение коронарографии способствует постановке достоверного диагноза и правильному выбору дальнейшей лечебной тактики. Чаще всего процедуру проводят после применения стандартных диагностических методов (ЭКГ, тестов с дозированной физической нагрузкой, ЭХОКГ).
Коронарография имеет статус «золотого стандарта» диагностики ИБС. На сегодняшний день такой метод считается самым востребованным, позволяющим определять важные анатомические детали коронарного русла.
СИТУАЦИИ, ТРЕБУЮЩИЕ ОБЯЗАТЕЛЬНОГО ПРОВЕДЕНИЯ ПРОЦЕДУРЫ
Коронарография применяется в следующих ситуациях:
- С целью подтверждения у пациента ишемической болезни (в случае неуточнённого диагноза, невозможности исключить наличие ИБС на основании проведенного неинвазивного исследования).
- При необходимости уточнить степень выраженности поражения коронарного кровотока (у пациентов с диагнозом ИБС).
- Перед проведением оперативного вмешательства, направленного на реваскуляризацию миокарда – стентирования или АКШ.
- Для оценки результатов проведенного медикаментозного или оперативного лечения.
- В целях обнаружения коронарного атеросклероза и определения дальнейшей тактики лечения пациента.
Стоимость коронарографии зависит от многих факторов, и устанавливается каждому пациенту индивидуально.
Лечение гипертонической болезни
Лечение АГ включает изменение образа жизни и подбор лекарственных препаратов для стабилизации АД.
Внимание! Изменение образа жизни может улучшить прогноз при артериальной гипертензии в не меньшей степени, чем идеально контролируемое с помощью препаратов артериальное давление. Мероприятия по изменению образа жизни включают в себя:
Мероприятия по изменению образа жизни включают в себя:
- Отказ от курения. Продолжительность жизни у курильщика в среднем на 10-13 лет меньше, чем у некурящих, причем основной причиной смерти становятся сердечно- сосудистые заболевания и онкология. Также известен факт, что выкуренная сигарета может стать причиной одномоментного повышения АД на 20-40 мм. рт. ст.
- Соблюдение диеты. Низкокалорийная пища с употреблением большого количества растительной пищи поможет уменьшить вес. Известно, что каждые 10г лишнего веса повышают артериальное давление на 10 мм.рт.ст. Уменьшение употребления поваренной соли до 4-5 грамм в сутки доказано снижает уровень артериального давления поскольку при уменьшении соли уменьшается и задержка излишков жидкости сосудистом русле.
- Физические нагрузки. Во многих проводимых исследованиях доказано, что регулярные физические нагрузки способствуют снижению средних цифр артериального давления. Больным АГ рекомендуются умеренные аэробных нагрузки (ходьба, бег трусцой, езда на велосипеде, плавание) не менее 30 минут в течении 5-7 дней в неделю.
Медикаментозное лечение, согласно последним Европейским и Российским рекомендациям, проводиться пятью основными классами препаратов: диуретиками, антагонистами кальция, бета-блокаторами, ингибиторами ангиотензипревращающего фермента(АПФ), блокаторами рецепторов ангиотензина как в виде монотерапии, так и в определенных комбинациях.
- Диуретики (тиазидные в том числе гидрохлортиазид и индапамид, петлевые — при гипертонии для постоянного приема зарегистрирован только торсемид и К-сберегающие) — уменьшают объем циркулирующей крови и снижают давление;
- Бета — блокаторы. Данная группа препаратов замедляет частоту сердечных сокращений и уменьшает сократимость миокарда, таким образом снижая АД;
- Блокаторы кальциевых каналов делят на две основные группы и обе применяются для снижения АД. Основным механизмом действия дегидроперидиновых антагонистов кальция является периферическая вазодилятация, т. е. расширение периферических сосудов и таким образом уменьшение ОПСС (общего периферического сосудистого сопротивления), и следовательно, снижение АД; Негидроперидиновая группа снижает ЧСС, замедляя проведения импульса между предсердиями и желудочками сердца.
- Ингибиторы АПФ. Препараты этой группы, снижают АД, влияя на сложный механизм превращения ферментов, которые способствуют повышению тонуса сосудистой стенки и как следствие, при снижении этого тонуса снижается и сосудистое сопротивление.
- Блокаторы рецепторов ангиотензина действуют по схеме, подобной механизму влияния ингибиторов АПФ, только на более высоком уровне обмена ферментов (поэтому не вызывают кашель, но при этом иногда и менее эффективны).
Другие антигипертензивные препараты: ингибиторы ренина, препараты центрального действия и альфа блокаторы,ингибиторы минералокотикоидных рецепторов в настоящее время чаще назначаются в составе комбинированной терапии и практически не применяются в качестве монотерапии для лечения АГ.
Некоторые препараты более предпочтительны для конкретных ситуаций,в зависимости от возраста, пола пациента, клинического состояния на момент осмотра и наличия сопутствующих заболеваний. Также существуют рекомендации по оптимальным, рациональным и менее изученным комбинациям препаратов для снижения АД.
Примечания и ссылки
- ↑ и
|
Артерии |
|||||||||
|---|---|---|---|---|---|---|---|---|---|
| Системная сеть: аорта · Легочная сеть: легочная артерия | |||||||||
| Системная сеть: Аорта | Аорта → общей подвздошной → внутренняя подвздошные и подвздошные внешние Основные коллатеральные ветви: брахиоцефальный (→ правой общей сонной артерии и правой подключичной ) · левой общей сонной · левой подключичной Другие побочные ветви: левая коронарная · правая коронарная · перикарда · легочные · диафрагмального · subcostales · Селиак · Верхняя брыжеечная · нижняя брыжеечная · почка · надпочечник · яичник или яичко · поясничный отдел · срединно-крестцовый | ||||||||
| Общие сонные артерии |
|
||||||||
| Подключичная | подключичная → подмышечная → плечевая ( глубоко в руках ) → лучевая и локтевая | ||||||||
| Залоговые ветви | из подключичной : позвонка (→ базилярной → задней мозговой ) · грудная внутренний · щитовидной железы шейки матки (→ цервикального поверхности ) · Costo-цервикальной · лопаточного назад от позвоночного / с базилярной : спинальная · мозжечковая задне-нижней / мозжечковой нижних передних · мозжечковой верхняя из Thyro-шейки : щитовидные нижние · suprascapulaires из подмышечных : грудная верхнего · торако-акромиального · боковой грудной клетки · лопатка · огибающая плечевые кости | ||||||||
| Целиакия | целиакия → левый желудок , общий печеночный (→ чистый печеночный и гастродуоденальный ) и селезеночный ( левый желудочно-сальниковый ) | ||||||||
| Общая подвздошная артерия |
|
||||||||
| См. Также: Кровообращение · Вена. |
|
Сердце |
|
|---|---|
| Стены | Эндокард · миокард · перикард ( эпикард ) |
| Полости | Предсердия · желудочки |
| Клапаны | Митральный · аортальный · трехстворчатый · легкое · нижней полой вены (евстахиева) · коронарный синус (Thébésius) |
| Кардионекторная ткань | Сино-предсердный узел · атриовентрикулярный узел · пучок Гиса · волокна Пуркинье |
| Васкуляризация | Коронарные артерии ( левая и правая ) · коронарный синус |
| См. Также: кардиология |
- Анатомический портал
- Портал медицины
Что такое сосудистый протез?
Сосудистый протез — это трубка, сделанная человеком, которая заменяет или создает обход настоящего кровеносного сосуда, чаще всего артерии. Данная брошюра была специально подготовлена для того, чтобы Вы могли понять, как работает Ваш сосудистый протез и что он для Вас будет делать.
Успешное развитие сосудистых протезов является выдающимся событием современности. За последнее время сформировался чрезвычайно высокий интерес к проблеме имплантации искусственных сосудов и к другим аспектам сосудистой хирургии. Первый сосудистый протез был разработан в 1960 году. С того времени произошли кардинальные изменения по улучшению качества используемого материала и современные протезы значительно превосходят своих прародителей.
Первоначально замена сосуда искусственным была всего лишь экспериментом, но со временем данная операция стала традиционной и сотни тысяч людей были успешно вылечены. Современные протезы широко признаны как надежные и заслуживающие доверия.
Преимущества и риски КТ
Преимущества
Результаты компьютерной томографии позволяют врачам поставить максимально точный, правильный диагноз и своевременно назначить лечение. Компьютерная томография является неинвазивным, безболезненным методом диагностики. Проведение КТ очень часто сокращает необходимое количество исследований до минимума и исключает целесообразность применения инвазивных методик.
Компьютерная томография:
— позволяет послойно изучить состояние костной структуры, мягких тканей, кровеносных сосудов и отдельных органов;
— часто применяется в экстренных ситуациях, при посттравматических нарушениях, при подозрении на повреждение внутренних органов, кровотечение;
— может быть использована при наличии у пациента имплантированных медицинских устройств любого рода;
— используется для контроля при проведении биопсии органов и патологических участков тела человека.
Рентгеновское излучение при компьютерной томографии не имеет непосредственного побочного эффекта.
Предполагаемые риски и противопоказания
Эффективная доза облучения при компьютерной томографии минимальная, однако, она всегда присутствует. Доза облучения, как правило, указывается в протоколе исследования. В интересах точной диагностики, особенно в острых случаях, данный риск нивелируется.
Женщины обязаны проинформировать направляющего врача и врача радиолога о возможной беременности. Из-за потенциального риска для ребенка компьютерная томография не рекомендуется беременным женщинам, если нет особых медицинских показаний.
Крайне редко, но все-таки возникают аллергические реакции на контрастное вещество, которое содержит йод. В таких случаях ПАТЕРО КЛИНИК располагает всеми необходимыми средствами для купирования подобных реакций.
Производители внутривенного контрастного вещества не рекомендуют матерям кормить грудью в течение 24-48 часов после приема или введения контрастного вещества.
Проведение АКШ
Аортокоронарное шунтирование на работающем сердце начинается с обеспечения доступа к месту проведения операции — послойно разрезается кожа, подкожные слои, мышцы.
Трансплантат (шунт) — здоровый участок вены или артерии — забирается из грудной клетки пациента или его конечности (бедра, голень). Для выполнения операции на работающем сердце применяется специальное оборудование, позволяющее стабилизировать миокард в месте формирования анастомоза. Один конец здорового сосуда подшивается к аорте, другой — к коронарной артерии ниже стенозированного/суженного участка. Затем восстанавливается полная работа сердца, рана ушивается, пациента переводят в отделение реанимации.
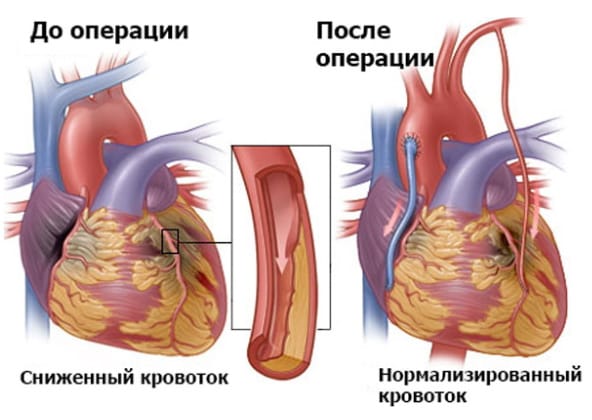
Коронарное шунтирование в большинстве клиник проводят с остановкой сердечной деятельности с применением аппарата искусственного кровообращения. Использование этого метода связано с риском развития осложнений, которые удлиняют сроки восстановления, ухудшают выздоровление, могут привести к кровотечениям, инсульту, инфаркту. Проведение операции без искусственного кровообращения — на работающем сердце — позволяет снизить риск послеоперационных осложнений.
Распространенные проблемы с кровообращением
К категории самых распространенных заболеваний кровеносной системы следует отнести:
1.Атеросклероз – хроническая патология, характеризующаяся отложением холестерина и других липидов на стенках артериальных сосудов, которая приводит к нарушению тока крови и окклюзии артерии;
2.Аневризма – выпячивание части артериальной стенки на фоне неудовлетворительной регуляции тонуса сосуда (его растяжения или истончения);
3.Инфаркт миокарда – некроз части миокарда, обусловленный полной или частичной недостаточностью его кровоснабжения на фоне истончения местных сосудов;
4.Артериальная гипертензия (гипертония) – устойчивое повышение кровяного давления, обусловленное нарушением регуляторных факторов деятельности сердечнососудистой системы;
5.Варикозное расширение вен – хроническое заболевание, обусловленное необратимой деформацией вен, связанное с недостаточностью венозных клапанов и нарушением венозного тока крови.
Нормальное кровообращение является важнейшей составляющей здорового организма. Если вы отмечаете у себя характерные признаки того или иного заболевания сердечнососудистой системы, не медлите с обращением к сосудистому хирургу или флебологу. Помните, что игнорирование симптомов в данном случае может стоить вам жизни.
Сердечная недостаточность
Сердечная недостаточность – это патология, при которой сердце не может полноценно справляться со своей функцией, в результате чего другие органы и ткани организма недополучают питательных веществ и кислорода.
Сердечная недостаточность выражается в несоответствии между потребностями организма и возможностями сердца. В норме сердечная мышца сокращается с определенной интенсивностью и «перекачивает» большое количество крови. При сердечной недостаточности орган не справляется со своей функцией. Чаще всего, это выражается одышкой, слабостью, отеками. На начальной стадии развития заболевания сердечная недостаточность проявляется только при физической нагрузке – когда сердце вынуждено работать более интенсивно. На этой стадии заболевание еще возможно вылечить полностью, поэтому не игнорируйте даже слабые намеки на симптомы и обращайтесь к врачу!
Чем больше запущено заболевание, тем к большим нарушениям во всех органах и системах может привести длительная нехватка кровоснабжения и питательных веществ.
Показания:
|
Высокая распространенность сердечно-сосудистых заболеваний и первое место среди причин смертности населения развитых стран, придает исключительную важность профилактическим мероприятиям и ранней диагностике заболеваний сердца. МСКТ коронарных артерий может быть выполнена в качестве скрининга при профилактическом (диспансерном) обследовании человека
Атеросклероз коронарных артерий является основной причиной развития ИБС (ишемической болезни сердца) и инфаркта миокарда. Современная медицина располагает большим набором диагностических возможностей. А с появлением высокоскоростных мультиспиральных компьютерных томографов (МСКТ), появилась абсолютно новая, уникальная возможность неинвазивной оценки состояния коронарных артерий, не требующая госпитализации больного в стационар для проведения сложной и небезопасной хирургической процедуры (ангиографии).
МСКТ исследование занимает всего несколько минут, не требует дополнительной подготовки, не вызывает болезненных ощущений и эмоционального беспокойства. Помимо оценки состояния сосудов сердца (коронарного «дерева»), МСКТ коронарных артерий дает врачу дополнительную не менее важную информацию, что позволяет оценить состояние сердца в целом, выработать тактику дальнейшего обследования и лечения.
МСКТ позволяет оценить морфологическую структуру атеросклеротической бляшки, изучить клапанные структуры сердца (кальциноз створок, аномалии развития клапанов), выявить поражения миокарда (гипертрофии, рубцы), оценить состояние полостей сердца и перикарда. Ценную информацию дает определение функции миокарда левого желудочка с выявлением зон нарушенной сократимости.
Часто задаваемые вопросы
Среднее время пребывания в стационаре 3-4 дня. Как правило, в день поступления утром вы проходите обследование, включающее в себя клинический и биохимический анализ крови (приезжать нужно натощак), делаете рентгеновский снимок, ЭКГ, ультразвуковое исследование сердца и консультацию кардиолога и кардиохирурга. Если все показатели в норме, на следующий день проводится операция по устранению порока. На третий день мы проводим контрольные исследования и выписываем Вас.
Для госпитализации в наш стационар вам понадобится паспорт или свидетельство о рождении ребенка.
Если пациент детского возраста, нужна справка о санэпидокружении (о том, что в последнее время ребенок не контактировал с инфицированными больными), которую вы получите в поликлинике по месту жительства.
Желательно иметь при себе предыдущие консультативные заключения, ЭКГ и рентгеновский снимок органов грудной.
Направление от кардиолога по месту жительства НЕ ТРЕБУЕТСЯ. Вы можете приехать на консультацию и последующее лечение в порядке самообращения. Если Вам более 30 лет или вы ощущали перебои в работе сердца, желательно провести холтеровское мониторирование по месту жительства. Такое исследование можно провести и у нас, но это увеличит Ваше время пребывания в стационаре на 1-2 дня.
Если вы страдаете хроническим гастритом, язвенной болезнью желудка или двенадцатиперстной кишки необходимо сделать фиброгастродуоденоскопию. В случае подтверждения заболевания, Вам необходимо пройти курс лечения по месту жительства. Такое исследование можно провести и у нас, но это увеличит Ваше время пребывания в стационаре на 1-2 дня в случае отсутствия язв и эррозий.
Как правило, длительность операции в пределах 1-1,5часа. Но при сложных анатомических вариантах время операции может увеличится.
Всем взрослым пациентам операция проводится под местной анестезией. Пациент может наблюдать за ходом операции и общаться с персоналом. Исключение составляют пациенты с дефектом межпредсердной перегородки, которым во время операции требуется контроль транспищеводного УЗИ и для комфорта пациента операция проводится в состоянии медикаментозного сна. Все эндоваскулярные операции у детей и мнительных пациентов проводятся под общей анестезией.
Самый неприятный момент — это укол местного анестетика в паховую область. Затем болевая чувствительность полностью исчезает.
Через 3-6 месяцев имплантированные устройства полностью прорастают своими клетками — покрываются эндотелием и их уже не отличить от внутренней поверхности сердца. Все устройства выполнены из высокотехнологичного медицинского сплава, который не вызывает реакций отторжения или аллергических реакций.
Нет, установленные устройства не ощущаются.
Да, на КТ ограничений нет. На МРТ производители имплантов гарантируют безопасность при 1,5 и 3 Тесла. Перед обследованием обязательно сообщите радиологу о том, что у Вас установлен внутрисердечный имплант.
Необходимо ограничить сильную физическую нагрузку на 6 месяцев. Необходима профилактика респираторных инфекций, тонзиллита, кариеса. В случае, если заболевание начало развиватьс я, в схему лечения нужно включить антибактериальные препараты, после консультации с врачом. В течении первого месяца после операции необходимо также ограничить половую жизнь.
Немедленно вызовите скорую помощь, указав по телефону какой вид операции Вы перенесли. Затем перезвоните врачу, который делал операцию.
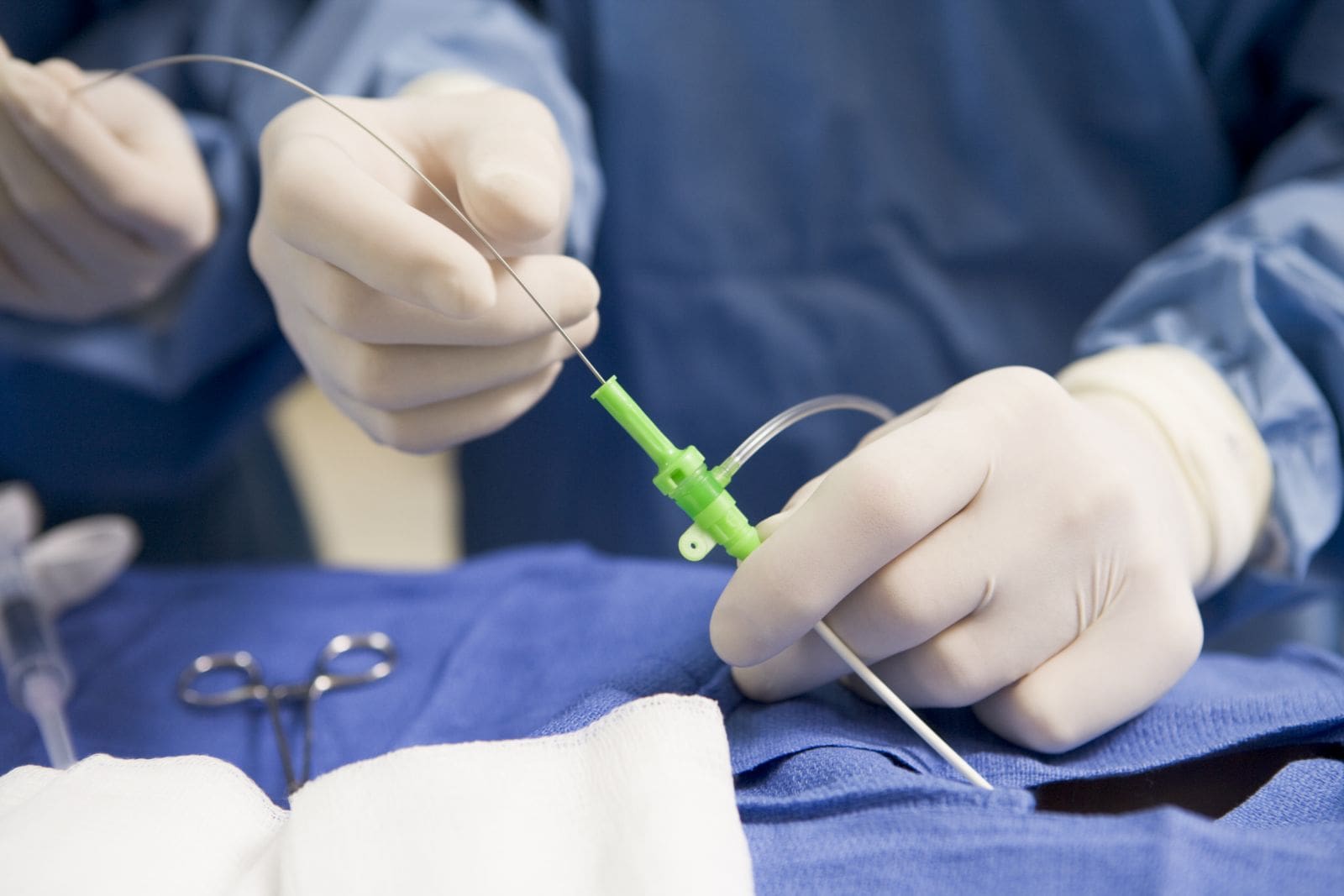
Возможные осложнения стентирования коронарных артерий
Коронарное стентирование как и коронарография является сравнительно безопасным методом лечения. Учитывая накопленный опыт, риск серьезных осложнеий относительно небольшой: инфаркт миокарда менее 1% аритмия около 1,7% преходящее нарушение мозгового кровообращения 0.07-0.3% общая смертность до 0,5%
Примерно у 20 пациентов из 1000 могут возникнуть осложнения со стороны места прокола в руке или бедре (кровотечение, гематома, тромбоз, ложные аневризмы артерии, артериовенозные соустья, диссекции и спазмы сосудов). Такие осложнеия легко устраняются хирургическим путем, иногда может потребоваться переливание крови и ее компонентов.
Крайне редко возможно повреждение стенки сердца, выраженная аллергическая реакция на контрастное вещество, контрастная нефропатия, микроэмболия, инфекционные осложнения. Более высокий риск осложнений имеют пациенты, поступающие в тяжелом состоянии с кардиогенным шоком, в остром периоде инфаркта миокарда , имеющие кардиомиопатию, фракцию выброса менее 35%, многососудистое поражение коронарного русла, тяжелые пороки аортального и/или митрального клапана, тяжелый атеросклероз периферических артерий . Повышенный общемедицинский риск имеют пациенты в возрасте старше 70 лет, с высокими цифрами гликемии , очень тучные или, наоборот, очень худые, страдающие дыхательной недостаточностью или хроничесой почечной недостаточностью с клиренсом креатинина менее 60 мл/мин .
Диагностика
Аневризму брюшной аорты обычно диагностируют при физикальном осмотре , УЗИ брюшной полости или компьютерной томографии . Рентгенограммы брюшной полости могут показать очертания аневризмы, когда ее стенки кальцинированы. Однако контур будет виден на рентгеновском снимке менее чем в половине всех аневризм. Ультрасонография используется для выявления аневризм и определения размера любого присутствующего. Кроме того, может быть обнаружена свободная перитонеальная жидкость. Это неинвазивный и чувствительный метод, но наличие газов в кишечнике или ожирение может ограничить его полезность. КТ имеет почти 100% чувствительность к аневризме, а также полезна при предоперационном планировании, детализации анатомии и возможности эндоваскулярного восстановления. В случае подозрения на разрыв он также может надежно обнаружить забрюшинную жидкость. Альтернативные, реже используемые методы визуализации аневризмы включают МРТ и ангиографию .
Аневризма разрывается, если механическое напряжение (напряжение на единицу площади) превышает локальную прочность стенки; следовательно, пиковое напряжение стенки (PWS) и пиковый риск разрыва стенки (PWRR) оказались более надежными параметрами, чем диаметр, для оценки риска разрыва AAA. Медицинское программное обеспечение позволяет вычислять эти индексы риска разрыва на основе стандартных клинических данных компьютерной томографии и обеспечивает диагностику риска разрыва AAA для конкретного пациента. Было показано, что этот тип биомеханического подхода позволяет точно предсказать местоположение разрыва АБА.
Классификация
| Эктатическая или легкая дилатация | > 2,0 см и <3,0 см |
| Умеренный | 3,0 — 5,0 см |
| Большой или тяжелый | > 5,0 или 5,5 см |
Аневризмы брюшной аорты обычно делят по размеру и симптоматике. Аневризма обычно определяется как внешний диаметр аорты более 3 см (нормальный диаметр аорты составляет около 2 см) или более 50% нормального диаметра. Если внешний диаметр превышает 5,5 см, аневризма считается большой. Разрыв АБА следует подозревать у любого пожилого человека (возраст> 60) с коллапсом, необъяснимым низким артериальным давлением или внезапно возникшей болью в спине или животе. Боль в животе, шок и пульсирующая масса присутствуют только в меньшинстве случаев. Хотя нестабильный человек с известной аневризмой может перенести операцию без дополнительной визуализации, диагноз обычно подтверждается с помощью компьютерной томографии или ультразвукового сканирования.
Надпочечная аорта обычно на 0,5 см больше, чем инфраренальная аорта.
Лейкоциты (белые клетки крови)
Белые кровяные тельца или белые клетки крови, которые также называют ами, составляют вместе с тромбоцитами у здоровых людей лишь 1 % всех клеток крови. Нормальным считается уровень от 5.000 до 8.000 лейкоцитов в микролитре крови.
Лейкоциты отвечают за имунную защиту организма. Они распознают „чужаков“, например, , ы или грибы, и обезвреживают их. Если есть , количество лейкоцитов может сильно вырасти за короткое время. Благодаря этому организм быстро начинает бороться с возбудителями болезни.
Лейкоциты делят на разные группы в зависимости от их внешнего вида, от места, в котором они выросли, и от того, как именно они работают. Самую большую группу (от 60 до 70 %) составляют так называемые ы; от 20 до 30 % — ы и от 2 до 6 % — ы („клетки-пожиратели“).
Эти три вида клеток по-разному борются с возбудителями болезней, одновременно дополняя работу друг друга. Только благодаря тому, что они работают согласованно, организм обеспечивается оптимальной защитой от инфекций. Если количество белых клеток крови снижается, или они не могут работать нормально, например, при лейкозе, то защита организма от „чужаков“ (бактерий, вирусов, грибов) больше не может быть эффективной. Тогда организм начинает подхватывать разные инфекции.
Общее количество лейкоцитов измеряется в анализе крови . Характеристики различных типов белых кровяных клеток и их процентуальное соотношение могут исследоваться в так называемом дифференциальном анализе крови ().
Гранулоциты
Гранулоциты отвечают прежде всего за защиту организма от бактерий . Также они защищают от ов, грибов и паразитов (например, глистов). А называются они так потому, что в их клеточой жидкости есть зёрнышки (гранулы). В том месте, где появляется , они моментально накапливаются в большом количестве и становятся „первым эшелоном“, который отражает атаку возбудителей болезни.
Гранулоциты являются так называемыми фагоцитами. Они захватывают проникшего в организм противника и перевариваюи его (фагоцитоз). Таким же образом они очищают организм от мёртвых клеток. Кроме того, гранулоциты отвечают за работу с аллергическими и воспалительными реакциями, и с образованием гноя.
Уровень гранулоцитов в крови имеет в лечении онкологических болезней очень важное значение. Если во время лечения их количество становится меньше, чем 500 — 1.000 в 1 микролитре крови, то, как правило, очень сильно возрастает опасность инфекционных заражений даже от таких возбудителей, которые обычно вообще не опасны для здорового человека
Лимфоциты
Лимфоциты – это белые клетки крови, 70 % которых находится в тканях лимфатической системы. К таким тканям относятся, например, , селезёнка, глоточные миндалины (гланды) и .
Группы лимфоузлов находятся под челюстями, в подмышечных впадинах, на затылке, в области паха и в нижней части живота. Селезёнка – это орган, который находится слева в верхней части живота под рёбрами; вилочковая железа – небольшой орган за грудиной. Кроме того, лимфоциты находятся в лимфе. Лимфа – это бесцветная водянистая жидкость в лимфатических сосудах. Она, как и кровь, охватывает своей разветвлённой весь организм
Лимфоциты играют главную защитную роль в иммунной системе, так как они способны целенаправленно распознавать и уничтожать возбудителей болезней. Например, они играют важную роль при ной инфекции. Лимфоциты „организовывают“ работу ов, производя в организме так называемые . Атитела – это маленькие белковые молекулы, которые прицепляются к возбудителям болезни и таким образом помечают их как „врагов“ для фагоцитов.
Лимфоциты распознают и уничтожают клетки организма, поражённые вирусом, а также раковые клетки, и запоминают тех возбудителей болезни, с которыми они уже контактировали. Специалисты различают ы и ы, которые отличаются по своим иммунологическим характеристикам, а также выделяют некоторые другие, более редкие подгруппы лимфоцитов.
Моноциты
Моноциты – это клетки крови, которые уходят в ткани и там начинают работать как „крупные фагоциты“ (макрофаги), поглощая возбудителей болезней, инородные тела и умершие клетки, и зачищая от них организм. Кроме того часть поглощённых и переваренных организмов они презентируют на своей поверхности и таким образом активируют лимфоциты на иммунную защиту.
Профилактика
Специфических мер профилактики такой патологии, как аневризма грудной аорты, не существует. Врачи дают общие рекомендации:
- Полный отказ от курения, в том числе кальяна, электронных сигарет.
Полный отказ от алкоголя (максимум, что допускается – 100г спиртного средней крепости на праздники).
Регулярные занятия физкультурой. Однако физические нагрузки должны быть умеренными. Рекомендуется обратиться к реабилитологу и специалисту по ЛФК, которые подберут подходящие упражнения исходя из диагноза пациента, наличия сопутствующих заболеваний и текущего состояния здоровья.
Контроль факторов, которые могут спровоцировать подъем артериального давления. К ним относятся стрессы, патологии почек, длительное пребывание на открытом воздухе в теплое время года.
Контроль атеросклероза. Данная патология нуждается в лечении, ведь может привести к другим серьезным осложнениям помимо аневризмы.
Незамедлительное обращение к врачу в случае малейших подозрений на сбои в работе сердечно-сосудистой системы, желудочно-кишечного тракта или легких. Необходимо реагировать на сигналы организма, чтобы предотвратить серьезные осложнения.
Если аневризма аорты уже имеется, профилактика заключается в предупреждении развития осложнений патологии:
- Прием антикоагулянтов, назначенных специалистом. Такие препараты стоят недешево, однако являются жизненно необходимыми. Именно они предотвращают образование тромбов в просвете аневризмы.
- Оптимальные физические нагрузки. В случае, когда пациент работает на должности, подразумевающей поднятие тяжестей или другой физический труд, необходимо задуматься о смене профессии. Чрезмерные усилия могут спровоцировать разрыв стенки аорты.
- Контроль гипертонии. Необходимо принимать все лекарства, назначенные врачом, чтобы избежать нарастания давления тока крови на истонченную стенку аневризмы. Больной должен осознавать, что она может разорваться в любой момент.
- Контроль за психологическим состоянием. В медицинской практике зафиксированы случаи, когда разрыв аорты был вызван незначительной стрессовой ситуацией.
Для того, чтобы контролировать состояние сердечно-сосудистой системы, необходимо ежегодно посещать кардиолога. И делать это не «для галочки», а проходить комплексное обследование. Так вы сможете обнаружить развивающиеся заболевания на ранних стадиях, что в разы увеличивает вероятность успешного излечения без разрезов и боли. Заботьтесь о своем здоровье!
Остались вопросы про аневризму грудной аорты?
Автор
Врач генетик. Окончила Челябинскую Государственную медицинскую академию. Прошла интернатуру в Северо-Западном Государственном медицинском университете имени И.И. Мечникова.
Об операции АКШ
Аортокоронарное шунтирование (АКШ) – один из самых эффективных метод в лечении ишемической болезни сердца (ИБС). Операция выполняется на работающем сердце, без применения метода искусственного кровообращения и показана в тех случаях, когда поражение артерий сердца выражено настолько, что использование других методов восстановления коронарного кровотока невозможно.
В нашей клинике ФНКЦ ФМБА коронарное шунтирование выполняется несколькими методами:
на «работающем» сердце без использования искусственного кровообращения;
на работающем сердце в условиях вспомогательного искусственного кровообращения.


