Операция при гидроцеле (водянке яичка)
Содержание:
- Классификация гидроцеле яичка
- Врожденное гидроцеле
- Лечение
- Лечение водянки яичка
- Что делать если у Вас кровь в моче?
- Оперативное лечение водянки яичка
- Методы лечения водянки яичка
- Восстановление
- Симптомы водянки яичка
- Факторы ухудшения сперматогенеза
- Клиническая картина
- Классификация заболевания
- Лечение заболевания
- Что может означать увеличение яичек?
- Гидроцеле у детей
- Диагностика водянки яичка
- Лечение водянка яичка (гидроцеле) в Москве:
- Приемы и консультации
- Манипуляции и операции
- Виды парапроктита
- Умеренное гидроцеле
- Показания к проведению
- Спермограмма — диагностика патологий спермы
- Симптомы парапроктита
- Симптомы водянки яичка
Классификация гидроцеле яичка
 Заболевание является распространённым и поражает пациентов мужского пола любого возраста. Водянка яичек у новорождённых является вариантом нормы: в возрасте от одного до двух лет состояние маленького пациента нормализуется, проблема сохраняется лишь у 6% мальчиков. Не чаще чем в 5% случаев у молодых пациентов диагностируют приобретённую водянку, в трети случаев выяснить причины развития не удаётся. У мужчин в старшем возрасте патологическое состояние развивается в послеоперационный период в качестве осложнения из-за массивных отёков.
Заболевание является распространённым и поражает пациентов мужского пола любого возраста. Водянка яичек у новорождённых является вариантом нормы: в возрасте от одного до двух лет состояние маленького пациента нормализуется, проблема сохраняется лишь у 6% мальчиков. Не чаще чем в 5% случаев у молодых пациентов диагностируют приобретённую водянку, в трети случаев выяснить причины развития не удаётся. У мужчин в старшем возрасте патологическое состояние развивается в послеоперационный период в качестве осложнения из-за массивных отёков.
Систематизация заболевания основана на ряде параметров. В соответствии с Международной классификацией болезней, выделяют осумкованное гидроцеле, неуточнённое и инфицированное. Исходя из объёма содержащейся жидкости — большое (более 200 мл) и гигантское (до 3 литров).
Инициирующие факторы развития обуславливают следующие разновидности заболевания:
|
Вид водянки |
Особенности и причины |
|
Физиологическая |
Водянка яичка у новорождённого ребёнка является вариантом нормы и присутствует с рождения. В течение первых двух лет, по мере развития лимфатического аппарата, жидкость рассасывается самостоятельно. |
|
Врождённая |
Водянка яичек у мальчиков может быть:
|
|
Приобретённая |
Может быть первичной и иметь неустановленную этиологию, а может — вторичной, развивающейся вследствие других заболеваний. |
Врожденное гидроцеле
Основной причиной этой формы заболевания является послеутробная функция прохождения яичка у младенца, при которой остается открытое отверстие после прохождения яичка из брюшной полости в область мошонки, что влечет за собой проникновение жидкости. В большинстве случаев эта патология проходит сама собой в первые 10-12 месяцев. Когда отверстие открыто длительное время, срок заболевания может доходить до 18 месяцев. Этот вид заболевания не требует медицинского вмешательства, за исключением регулярного наблюдения. При патологических изменениях в более длительном периоде проводиться хирургическое вмешательство.

Лечение
Острая водянка успешно лечится консервативными средствами (обезболивание, ношение суспензория, антибиотики, сначала холод, а затем тепловые процедуры). Все методы лечения хрон. Г. делят на пункционные, инъекционные и оперативные. При пункциях производят только удаление жидкости, а при инъекциях — после удаления жидкости вводят различные вещества, вызывающие рубцовые изменения оболочки (спирт, формалин, карболовую к-ту, настойку йода, хинин-уретан и др.), и гидрокортизон. Эти два метода из-за возможности рецидива и некоторых осложнений (напр., кровотечение и др.) не получили широкого распространения.

Рис. 2. Операция по Винкельманну: 1 — разрез мошонки; 2— швы, наложенные на вывернутую вокруг семенного канатика влагалищную оболочку яичка; 3 — яичко.
Из многочисленных способов хирургического вмешательства наиболее радикальными являются операции Винкельманна и Бергманна.
Операция Винкельманна возможна только в тех случаях, когда сама оболочка не имеет грубых морфол, изменений. На передней поверхности мошонки производят продольный разрез (6—7 см). Жидкость выпускают с помощью маленького троакара. Рассекают влагалищную оболочку яичка и выворачивают ее вокруг семенного канатика, а на края ее накладывают отдельные или непрерывные швы так, чтобы не образовалась полость (рис. 2). Рану зашивают наглухо или вводят дренаж на 24—48 час.

Рис. 3. Операция по Бергманну: а— иссечение части влагалищной оболочки яичка; б— наложение швов на оставшуюся часть влагалищной оболочки яичка; 1— разрез мошонки; 2— иссечение части влагалищной оболочки яичка; 3 — яичко; 4— швы, наложенные на оставшуюся часть влагалищной оболочки яичка.
Операцию Бергманна применяют при водянке больших размеров или с многокамерными полостями. После эвакуации жидкости влагалищную оболочку широко отсепаровывают и иссекают или коагулируют электроножом. Тщательно останавливают кровотечение и на остатки оболочки накладывают отдельные швы (рис. 3). Все остальные этапы те же, что и при операции Винкельманна.
Другие способы операции (Алферова, Клаппа, Эндрюса, Эздилика) используются редко.
Осложнения после операции — нагноения и гематомы — наблюдаются сравнительно редко. В их профилактике ведущая роль принадлежит атравматичности вмешательства и тщательному гемостазу.
Прогноз после лечения обычно благоприятен.
Лечение водянки яичка
Метод лечения гидроцеле называется гидроцелэктомия, которая подбирается в зависимости от количества, скопившейся жидкости вокруг яичка.
Если водянка небольшая или средняя можно использовать метод Иваниссевича, который предполагает рассечение оболочек яичка, удаление жидкости и ушивание их за яичком.
При больших формах гидроцеле используется операция Бергмана с частичным или полным удалением оболочек яичка.
В Николаеве мы прибегаем к более современному, авторскому оперативному лечению гидроцеле, который заключается в том, что на мошонке радиоволновым скальпелем проводится небольшой разрез тканей, через который, не вынимая яичко из мошонки, удаляются его оболочки, коагулируются сосуды и ушивается рана. Такой метод намного меньше травмирует яичко, чем вышеприведенные методики, а количество осложнений существенно уменьшается.

После удаления водянки назначается медикаментозное лечение, которое восстанавливает функцию яичка и способствует заживлению раны, это антибиотики (цефтриаксон, левофлоксацин, орнидазол), а также препараты, которые улучшают функцию яичка и предовращают мужское бесплодие зиман, феролл, проталис (Protalis Man), полижен, спермактив, супрадин.
И в заключение нужно сказать, что если вы у себя обнаруживаете симптомы водянки яичка, не допускайте осложнений, обратитесь к урологу, который сможет поставить правильный диагноз и устранить столь неприятную проблему.
Статью по водянке яичка подготовил уролог в Николаеве Смерницкий Владимир Сергеевич.
Что делать если у Вас кровь в моче?
Если Вызаметили кровь в моченеобходимо СРОЧНО обратится к урологу. Появление безболевой макрогематурии. С целью определения источника и выявления причины используются, в первую очередь, лабораторные методы исследования: двухстаканная проба мочи. Она позволяет определить возможный источник кровотечения (уретра / шейка мочевого пузыря / верхние мочевые пути и мочевой пузырь). Наличие, размеры и форма сгустков также позволяют сориентироваться в источнике. Инструментальные методы исследования включают ультразвуковое исследование, уретроцистоскопия/уретероскопя, компьютерная томография с контрастным усилением.
Оперативное лечение водянки яичка
Разделяют 4 разновидности операции удаления гидроцеле:
По Винкельману
Пластика оболочек яичка при небольших объемах водянки. Операция позволяет полностью восстановить функциональность яичек. При хирургическом вмешательстве врач делает разрез в передней части мошонки и выполняет рассечение тканей для выведения яичка с оболочкой для откачивания жидкости. Хирург выворачивает оболочки после визуального осмотра и пальпации, сшивает ткани без передавливания семенного канатика.
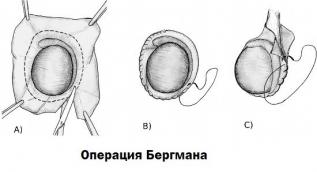 По Бергману
По Бергману
Операция показана при гидроцеле в крупном объеме или в ситуациях, когда патология осложняется утолщением оболочки яичка. Образование может быть с любой стороны, поэтому одна часть мошонки увеличивается. На стороне с гидроцеле яичко может не пальпироваться, при том, что другая часть мошонки останется без изменений. В отличие от операции по Винкельману оболочки не выворачивают, а иссекают.
По Лорду
Хирургическое вмешательство показано при водянке среднего и малого размера. Операция по Лорду предполагает малотравматичное вмешательство, которое гарантирует более легкий период реабилитации. После пластики минимальны осложнения, поскольку врач делает рассечение водяночного шарика и гофрирует оболочку вокруг яичка, не освобождая его от окружающих тканей. Пластика яичка при гидроцеле по методу Лорда считается наиболее щадящей, поскольку ткани подвергаются меньшему повреждению, а для удаления жидкости яичко не извлекается.
Вид операции определяется индивидуально в зависимости от объема жидкости.
После оперативного лечения пациентам рекомендовано носить бандаж или суспензорию. Также следует ограничить двигательную активность и чрезмерные нагрузки.
Нередко врачи с недостаточной квалификацией назначают пункции – прокалывание мошонки иглой для выведения жидкости. Опасность подобного лечения в том, что проблема в большинстве случаев не уходит. Плюс, происходит инфицирование, воспаление и болезнь в итоге рецидивирует. Кроме того, после пункций, операции, которые все ровно проводятся в последующем для излечения пациента, проходят достаточно тяжело и влекут неприятную реабилитацию.
Методы лечения водянки яичка
Водянка яичка, как правило, протекает безболезненно, однако увеличенная мошонка может доставлять серьёзные неудобства. Поэтому при обнаружении признаков водянки яичка следует обратиться к врачу-урологу. Тем более что аналогичным образом может проявляться и более серьёзное заболевание – паховая грыжа.
Лечение водянки яичка осуществляется хирургическим методом. Решений может быть два:
Пункция водянки яичка
Пункция гидроцеле представляет собой прокол оболочек яичка, через который откачивается жидкость. Метод достаточно прост как для пациента, так и для врача. Пункция выполняется под контролем УЗИ. Существенным недостатком метода является то, что через какое-то время водянка яичка возвращается снова.
Операция
Операция при гидроцеле предполагает вскрытие гидроцеле, проведение специальных манипуляций с оболочкой водянки и последующее ушивание.
Хирургическое лечение водянки яичка в Москве проводится в АО «Семейный доктор» опытными хирургами-урологами. Операция при водянке яичка может быть сделана в хирургическом стационаре при Поликлинике №2 (ст. м. Октябрьское поле) или в Госпитальном центре (ст. м. Бауманская).
Операция проводится под местной анестезией. Примерное время операции – 1 час.
Не занимайтесь самолечением. Обратитесь к нашим специалистам, которые правильно поставят диагноз и назначат лечение.
Оцените, насколько был полезен материал
Спасибо за оценку
Восстановление
Полное восстановление после операции в большинстве случаев проходит через несколько недель. Несколько дней уйдет на заживление разреза, остальное время на реабилитацию функционирования яичка. Надо отметить, что в первое время после операции пациенту необходимо вводить обезболивающие препараты для купирования боли. Терапия назначается индивидуально лечащим врачом.
Во время реабилитации рекомендуется избегать физической активности, поднимать тяжести, вести умеренную половую жизнь и отказаться от тесного нижнего белья.
Запишитесь на прием по телефону+7 (495) 021-12-26 или заполнив форму online
Администратор свяжется с Вами для подтверждения записи. Конфиденциальность Вашего обращения гарантирована.
Симптомы водянки яичка
Основные симптомы водянки яичка у детей — увеличение и «размягчение» мошонки на одной стороне или целиком.
 При односторонней изолированной патологии отмечается увеличение одной половины мошонки, мало изменяющееся в течение дня. Если имеется обмен жидкостями между оболочками яичка и брюшной полостью, говорят о сообщающейся форме. В таком случае симптомы водянки яичка у ребенка включают периодично набухающую и уменьшающуюся мошонку.
При односторонней изолированной патологии отмечается увеличение одной половины мошонки, мало изменяющееся в течение дня. Если имеется обмен жидкостями между оболочками яичка и брюшной полостью, говорят о сообщающейся форме. В таком случае симптомы водянки яичка у ребенка включают периодично набухающую и уменьшающуюся мошонку.
При этом, как правило, не наблюдается болей, повышения температуры тела, покраснения кожи. Любой из таких симптомов говорит о неотложной ситуации и необходимости срочного обращения в отделение урологии.
Посттравматическая или послеоперационная водянка яичка у ребенка отличается большими объемами и часто тестообразной консистенцией из-за застоя лимфы.
Факторы ухудшения сперматогенеза
Внутренние:
- Низкий уровень ФСГ и/или ЛГ из-за недостаточности функции гипоталамуса или гипофиза.
- Воспалительные процессы.
- Врожденные аномалии репродуктивной системы.
- Сбои в работе надпочечников и щитовидной железы.
- Варикоцеле.
- Водянка яичек, перекрут яичка.
- Сахарный диабет.
- Ожирение.
- Паховые грыжи.
Внешние:
- ЗППП и инфекции половых путей.
- Травмы половых органов, сосудов.
- Отравления организма химикатами, солями тяжелых металлов.
- Курение и алкоголь.
- Воздействие некоторых медицинских препаратов, включая химио или радио терапию.
- Воздействие высоких температур.
- Влияние радиации.
- Дефицит питательных веществ, недостаточность питания.
Перечисленные факторы способны снизить концентрацию сперматозоидов, ухудшить их подвижность и морфологию. Концентрация, подвижность и морфология (структура) – главные характеристики, определяющие способность спермы к оплодотворению.
Клиническая картина
Выделяют острое и хрон, Г. Острое Г. характеризуется внезапным появлением болей, припухлостью, гиперемией кожи в одной из половин мошонки. При пальпации определяется опухолевидное образование плотно-эластической консистенции с отчетливой флюктуацией, а иногда и крепитацией. Яичко оттеснено кзади и книзу. Хрон. Г. развивается медленно, в течение ряда лет. В результате постепенного накопления жидкости мошонка приобретает грушевидную форму. Обычно границы водянки сверху четко очерчены паховым каналом. Кожа мошонки не гиперемирована, но она растянута, без складок и лоснится. Яичко при большом и напряженном Г. пальпаторно может и не определяться. Кроме того, большое Г. сопровождается мацерацией, эритразмой паховых областей, затруднением мочеиспускания, полового акта, атрофией яичка, нарушением сперматогенеза.
Диагноз основан на данных осмотра и объективного исследования мошонки
Важное значение имеют следующие симптомы: появление образования на одной стороне, отчетливая флюктуация и притупление над ним. При диафаноскопии мошонки выявляется ее просвечивание розового цвета за счет нахождения прозрачной жидкости в ее полости (положительный симптом просвечивания); для этой цели используют какой-либо источник яркого света (электрический фонарь, цистоскоп и др.), который устанавливают позади мошонки
Весьма типично при сообщающейся водянке исчезновение жидкости в лежачем положении больного, особенно если мошонку поднять. В дифференциальной диагностике с грыжей учитывают возможность вправления содержимого грыжевого мешка в брюшную полость и урчание кишки при этом. Труднее дифференцировать Г. с опухолью яичка, к-рая может давать положительный симптом просвечивания, но отличается плотной консистенцией; в таких случаях рекомендуют диагностическую пункцию с исследованием жидкости.
Классификация заболевания
Гидроцеле может быть изолированным и сообщающимся:
- Сообщающееся гидроцеле является врожденным видом патологии и наблюдается у новорожденных. Для него характерно наличие протока между брюшной полостью и мошонкой. В этом случае наблюдается свободная циркуляция перитонеальной жидкости и ее скопление в больших количествах в мошонке. Такая водянка может становиться изолированной.
- Изолированное – перитонеальная жидкость образуется не в брюшной полости, а непосредственно в мошонке. Чаще всего болезнь при этом односторонняя.
Заболевание разделяется на врожденное и приобретенное. Врожденный вид до 1-1,5 лет считается физиологическим и часто проходит самостоятельно без врачебного вмешательства. Приобретенная водянка – результат травмы, перенесенных инфекций и др.
Согласно механизму развития, выделяют первичное и вторичное гидроцеле. Первичное связано с анатомическими особенностями тела мальчика. Вторичная водянка возникает по причине другого заболевания, состояния или травмы.
Лечение заболевания
У большой части пациентов водянкой яичка проведения лечения не требуется. Показания к лечению определяет врач совместно с пациентом. Если лечение показано, то при водянке яичка единственным эффективным методом является только операция. Удаление жидкости посредством пункции позволяет только временно уменьшать количество жидкости в мошонке и почти в 100% случаев заканчивается рецидивом гидроцеле. Аналогично, не существует эффективных и безопасных «народных» методов лечения данного заболевания.
Специалисты центра урологии и андрологии GMS Hospital проведут вам полноценную диагностику заболевания и выполнят необходимое оперативное вмешательство с высоким терапевтическим эффектом и быстрым восстановлением.
В центре GMS Hospital квалифицированные врачи-хирурги используют самый малотравматичный вид хирургического лечения гидроцеле – операцию Лорда.
Преимущества применения минимально-инвазивной хирургии – низкая травматичность, легкое течение послеоперационного периода, короткий срок нахождения в стационаре (обычно, не более суток), а также отличный косметический эффект. Данная методика обладает высоким лечебным эффектом при низком риске развития осложнений или рецидивов.
Операция у взрослых проводится под спинномозговой анестезией, у детей – под общей анестезией.
В ходе операции по поводу гидроцеле послойно рассекается кожа мошонки, вскрывается водяночный мешок, удаляется вся водяночная жидкость, атравматическими нитями вокруг яичка сбаривается оболочка водяночного мешка, затем, ушивается кожа мошонки.
Продолжительность нахождения в стационаре после такой операции обычно составляет от нескольких часов до 1 суток. Физическая активность может быть ограничена в течение 2-3 недель, однако к работе, не связанной с физической активностью, пациент может вернуться через 1-2 дня после операции.
У вас есть вопросы?
С радостью ответим на любые вопросы
Координатор Татьяна
Что может означать увеличение яичек?
Дифференциальный диагноз проводится между:
- Орхоэпидидимит (воспаление ткани яичка или его придатка) возникает внезапно, чаще после переохлаждения или травмы. Помимо равномерного увеличения яичка в размерах отмечается покраснение кожи мошонки, сглаживание складок, боль при прикосновении к яичку.
·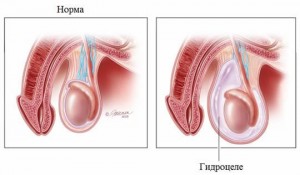
Гидроцеле проявляется увеличением яичка соответствующей половины мошонки, иногда незначительной болезненностью или дискомфортом при ходьбе
Варикоцеле (варикозное расширение вен лозовидного сплетения яичка и придатка яичка). Наиболее часто встречается у молодых людей и характеризуется увеличением яичек за счет мягкотканного компонента в левой половине мошонки и появлением боли в яичке. Появление варикоцеле у мужчин старшего возраста может быть проявлением грозного заболевания — рака почки и требует немедленного урологического обследования
Рак яичка не всегда сопровождается болью, обнаруживается каменистой плотности образованием в яичке. Заболевание чаще поражает людей молодого и среднего возраста. Своевременная диагностика и лечение опухоли яичка позволяет полностью избавиться от болезни.
Cнижение эрекции
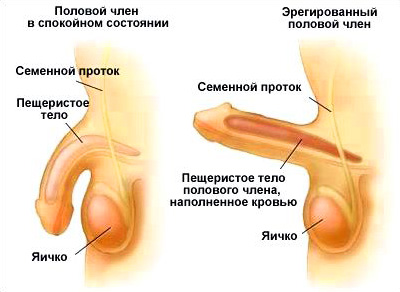 Проблема снижения эрекции очень актуальна поскольку у каждого 10-го мужчины старше 21 года выявляются расстройства эрекции, а после 60 лет каждый 3-й мужчина вообще испытывает трудности при половом акте. Не смотря на столь внушительные цифры лишь 20% мужчин обращаются за к помощью специалисту.
Проблема снижения эрекции очень актуальна поскольку у каждого 10-го мужчины старше 21 года выявляются расстройства эрекции, а после 60 лет каждый 3-й мужчина вообще испытывает трудности при половом акте. Не смотря на столь внушительные цифры лишь 20% мужчин обращаются за к помощью специалисту.
Гидроцеле у детей
Гидроцеле у детей чаще врожденного генеза и обусловлено незаращением сообщения между влагалищным отростком с брюшной полостью (А. П. Крымов). Весьма часто (у 10% мальчиков) Г. встречается у новорожденных.
Наличие необлитерированного просвета влагалищного отростка брюшины, недоразвитие лимф, системы оболочек яичка к моменту рождения, а также особенности водно-солевого обмена у новорожденных позволяют считать Г., появившийся вскоре после рождения, физиологическим. В течение первых месяцев жизни у ребенка наблюдается тенденция влагалищного отростка брюшины к облитерации, а лимф, системы к нормализации своей функции, и Г. самостоятельно исчезает. Нередко возникает так наз. клапанная водянка, при к-рой жидкость свободно попадает в оболочку яичка, а обратный отток затруднен из-за узости просвета влагалищного отростка и нек-рого изгиба его.
Г., появившееся после полуторалетнего возраста, обычно прогрессирует. При биохим., микробиол., патоморфол, исследованиях оболочек яичка и водяночной жидкости у детей воспалительных изменений не находят. Изредка у подростков 14—15 лет наблюдается Г., вызванное неспецифическими воспалительными процессами яичка и придатка. Чаще дифференциальную диагностику Г. у детей проводят с грыжей.
Лечение в течение первого года жизни не является необходимым. Лишь в тех случаях, когда имеется значительное (60—80 мл) скопление жидкости, применяют пункции (2—3 раза) и тугое пеленание на 3—4 дня. Чаще прибегают к этим методам при клапанном Г.
Хирургическое вмешательство показано, если Г. появилось позже полуторалетнего возраста. Большинство хирургов отказалось от операции Винкельманна у детей из-за ее травматичности и нарушения анатомических взаимоотношений яичка и семенного канатика. Патогенетически более обоснованной и менее травматичной является операция перевязки и иссечения влагалищного отростка брюшины. Под наркозом косым разрезом в паховой области рассекают ткани до семенного канатика. Влагалищный отросток выделяют, перевязывают и иссекают на протяжении от поверхностного пахового кольца до верхнего полюса яичка. В послеоперационном периоде иногда возникает умеренное скопление реактивного выпота в оболочках яичка, к-рое через несколько дней самостоятельно исчезает. Отдаленные результаты этой операции хорошие.
Библиография: Нориков Л. М. Лечение сообщающейся водянки оболочек яичка, Клин, хир., № 2, с. 46, 1968; Красовская Т. В. Водянка яичка и семенного канатика у детей, в кн.: Совр. вопр, хир. детского возраста, под ред. И. К. Мурашова, с. 42, М., 1965;
Воeminghaus H. Urologie, Bd 1, S. 208, Miinchen, 1971; Ross J. G. Treatment of primary hydroceles in infancy and childhood, Brit.J. Surg., v. 49, p. 415, 1962; Urology, ed. by M. F. Campbell a. J. H. Harrison, Philadelphia, 1970; Wallace A. F. Etiology of the idiopathic hydrocele, Brit. J. Urol., v. 32, p. 79, 1960.
H. E. Савченко; Т. В. Красовская (пед.).
Диагностика водянки яичка
Диагностика водянки оболочек яичка не представляет трудностей. При осмотре определяется увеличение одной или обеих половин мошонки, смещение яичка, изменения при диафаноскопии (просвечивание мошонки в темном помещении).
Однако при небольшом объеме жидкости или при сообщающейся с брюшной полостью водянке необходимы дополнительные исследования.
Основным методом диагностики является УЗИ мошонки, которое точно показывает наличие и степень выраженности водянки, а также изменение структуры яичек и придатков (вследствие их сдавления). Заболевание дифференцируют с опухолью яичка, туберкулезным поражением, кистой семенного канатика и яичка, варикоцеле и сперматоцеле.
 УЗИ диагностика водянки яичка: темный цвет на снимке — полость в мошонке, заполненная водяночной жидкостью;
УЗИ диагностика водянки яичка: темный цвет на снимке — полость в мошонке, заполненная водяночной жидкостью;
плотность яичка выше, поэтому оно выглядит более светлым; светлая полоска сверху — кожа мошонки.
Лечение водянка яичка (гидроцеле) в Москве:
Показаны 10 из 74,
Все услуги
Приемы и консультации
-
Прием врача-уролога лечебно-диагностический, первичный
2 360 руб.
-
Прием врача-уролога лечебно-диагностический, повторный
2 230 руб.
-
Прием врача-уролога к.м.н. первичный
2 970 руб.
-
Прием врача-уролога к.м.н повторный
2 620 руб.
-
Прием врача-уролога д.м.н. первичный
3 570 руб.
-
Прием врача-уролога д.м.н. повторный
3 210 руб.
Манипуляции и операции
-
Открытие крайней плоти
1 180 руб.
-
Катетеризация мочевого пузыря у женщин (лечебно-диагностическая)
2 620 руб.
-
Катетеризация мочевого пузыря у мужчин (лечебно-диагностическая)
3 010 руб.
-
Инстилляция лекарственных препаратов в уретру у женщин (без стоимости препаратов)
1 670 руб.
Точную стоимость услуг сети клиник «Доктор рядом» можно узнать по телефону или в регистратуре.
Виды парапроктита
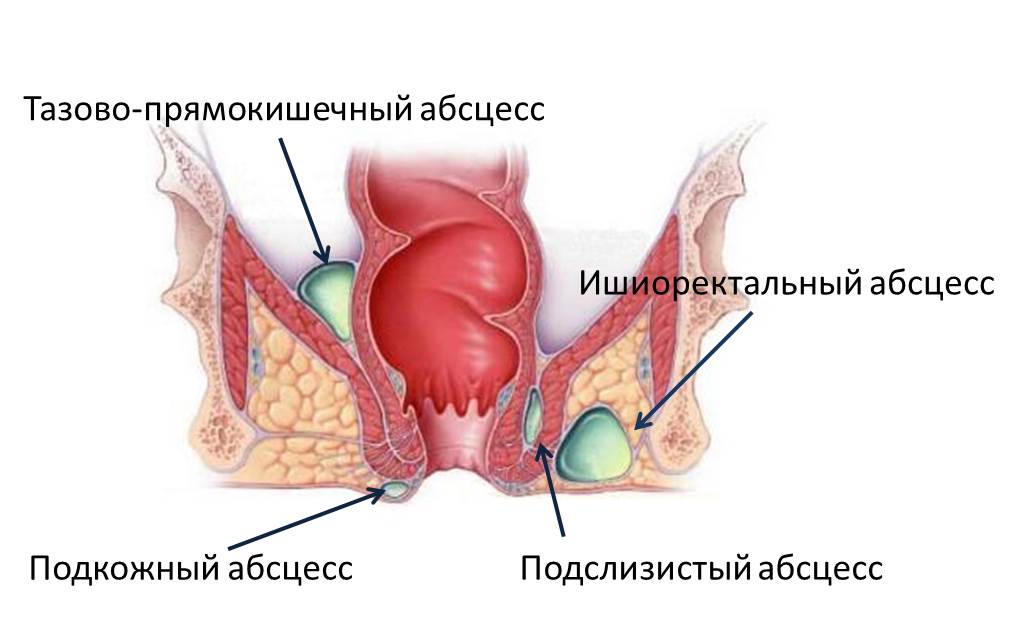
В области прямой кишки выделяют несколько клетчаточных пространств. Воспаление клетчатки, как правило, развивается изолированно в каком-либо одном пространстве, в зависимости от этого различают следующие виды парапроктита:
- подкожный (параректальный абсцесс);
- седалищно-прямокишечный (ишиоректальный абсцесс);
- тазово-прямокишечный (пельвиоректальный);
- подслизистый.
Подкожный парапроктит наиболее просто диагностируется и сравнительно легко лечится. Самой опасной формой является пельвиоректальный парапроктит (заболевание встречается редко) – его симптомы неспецифичны, а очаг воспаления располагается глубоко в области малого таза.
В зависимости от характера течения заболевания парапроктит может быть острым и хроническим.
Умеренное гидроцеле
Наличие небольшого количества жидкости между оболочками яичка – естественное физиологическое состояние. Но при развитии заболевания объем увеличивается. В медицинской практике наличие жидкости в объеме 15-30 сантиметров кубических, что соответствует размеру яичка, называется малый или умеренный гидроцеле. В дальнейшем пропорции роста соответствуют следующим показателям:
- среднийразмер – 45-90 сантиметров кубических
- большой – от 200 миллилитров жидкости
- гигантский – от 1 до 3 литров жидкости

Зафиксирован случай, когда объем жидкости при гидроцеле достигал более 25 литров. На сегодня это печальный рекорд
Показания к проведению
 Гидроцеле малого размера неопасно и не влияет на детородную функцию и качество жизни мужчины. При больших размерах водяночного мешка происходит сдавливание сосудов и нарушение питания яичка. Это может повлечь за собой проблемы с выработкой спермы и т. д. Существуют и другие показания к оперативному лечению гидроцеле.
Гидроцеле малого размера неопасно и не влияет на детородную функцию и качество жизни мужчины. При больших размерах водяночного мешка происходит сдавливание сосудов и нарушение питания яичка. Это может повлечь за собой проблемы с выработкой спермы и т. д. Существуют и другие показания к оперативному лечению гидроцеле.
Записавшись на консультацию, можно получить исчерпывающий ответ о необходимости операции, ее цене и интересующих деталях.
Удаление водянки яичка по методу Винкельмана проводится в случаях:
- гидроцеле малого и среднего размеров – от 100 мл серозной жидкости;
- если нет сопутствующих патологий;
- детям возрастом от 6 месяцев.
Оперативное лечение может проводиться как планово, так и в срочном порядке. Стоимость операции в клинике зависит от сложности хирургии и выбранного способа анестезии.
Спермограмма — диагностика патологий спермы
Основным методом определения способности семенной жидкости к оплодотворению является спермограмма. Это исследование качественных и количественных характеристик спермы под микроскопом. Оно обязательно проводится, когда пара обращается за помощью к репродуктологу.
Именно спермограмма позволяет выявить патологические состояния спермы, если они есть у мужчины. О нарушениях можно говорить, когда какая-то характеристика отклоняется от нормы.
Основные показатели спермограммы. Нормы по ВОЗ:
- Объем эякулята — 1,5 мл
- Количество сперматозоидов — от 39 млн
- Концентрация сперматозоидов— от 15 млн в 1 мл
- Подвижных спермиев— от 40%
- Сперматозоидов с прогрессивным движением — от 32%
- Жизнеспособность — от 58%
- Морфология, кол-во нормальных форм — от 4%
Если все показатели спермограммы в норме, в заключении говорится о нормоспермии. Если есть отклонения, прогноз специалиста зависит от их выраженности. При незначительно выраженном нарушении остается вероятность физиологического зачатия. Значительное угнетение той или иной характеристики позволяет предположить, что именно оно привело к бесплодию.
Важная информация
Одной спермограммы недостаточно для постановки диагноза. Исследование должны быть проведено как минимум дважды, с определенным временным интервалом. Пациенту необходимо ответственно подойти к сдаче спермы на анализ. Иначе велика вероятность недостоверного результата.
Правила подготовки к сдаче спермы
- Вылечить воспалительные заболевания.
- За 7 дней до сдачи отказаться от алкоголя и приема лекарств.
- Неделю перед процедурой не посещать сауну и баню, не принимать горячие ванны.
- Как минимум 3-4 дня перед процедурой (но не больше 6 дней) воздерживаться от половой жизни.
- Курящим мужчинам отказаться от вредной привычки хотя на несколько часов до сдачи спермы.
Для достоверного результата многое требуется и от лаборатории, в которой исследуется эякулят. Специалист, делающий анализ, должен располагать точным микроскопом последнего поколения, современными материалами. Большое значение имеет его опыт в исследовании спермы.
Чтобы уточнить диагноз, назначаются дополнительные обследования: УЗИ, анализ крови на гормоны и др.
Виды нарушений сперматогенеза
Ухудшение каждого важного показателя считается отдельной патологией спермы. Приведем распространенные нарушения, которые часто приводят к мужскому бесплодию
- Азооспермия. Отсутствие в эякуляте половых клеток, одна из самых тяжелых патологий спермы. Может быть секреторной (когда в яичках не происходит образования сперматозоидов) и обструктивной (когда спермии не попадают в эякулят из-за наличия препятствия в семявыводящих протоках). Полная информация об азооспермии, ее причинах, последствиях и способах лечения представлена здесь
- Астенозооспермия. Снижение показателей подвижности и скорости движения половых клеток. В зависимости от выраженности проблемы определяется степень азооспермии – 1, 2 или 3.
- Олигозооспермия. Концентрация сперматозоидов (количество в 1 миллилитре эякулята) ниже нормативного значения. Принято различать несколько степеней олигозооспермии.
- Тератозооспермия. Плохая морфология, количество сперматозоидов патологических форм в эякуляте выше нормативного значения. Спермограмма может показать, что у пациента имеется не одно изолированное нарушение сперматогенеза, а сочетание двух или даже трех. В таком случае название патологии складывается из нескольких:
- Астенотератозооспермия. Низкий показатель подвижности сперматозоидов сочетается с плохой морфологией.
- Олигоастенотератозооспермия. Низкая концентрация сперматозоидов в сочетании с нарушением их подвижности и плохой морфологией.
Симптомы парапроктита
Начало воспалительного процесса может отмечаться незначительным повышением температуры (до 37°C). При переходе воспаления в клетчаточное пространство, т.е. развитии собственно острого парапроктита, одномоментно проявляется комплекс симптомов. В первую очередь, это:
- повышение температуры до 38°C (и выше);
- озноб;
- боль в области прямой кишки, не связанная с дефекацией.
Подкожный парапроктит свои ярко выраженные симптомы: область воспаления, находящаяся рядом с анальным отверстием выделяется покраснением, отеком и уплотнением тканей. При ощупывании испытывается резкая боль.
При других видах парапроктита могут наблюдаться расстройство мочеиспускания, задержка стула, ложные позывы к дефекации.
Воспаление приводит к расплавлению клетчаточной ткани и накоплению гноя. При отсутствии своевременного лечения возникший гнойник прорывается и образуется свищевое отверстие – или наружу (в области промежности, на передней брюшной стенке или бедре), или в просвет кишки. У женщин гнойник может вскрываться, образовав свищевое отверстие во влагалище. Самый опасный вариант – открытие свищевого отверстия в брюшную полость.
После образования свища основная масса гноя выходит, и острота симптомов снижается. Однако гнойные процессы продолжаются, болезнь переходит в хроническую форму.
Симптомы хронического парапроктита
При хроническом парапроктите боль и дискомфорт ощущаются лишь в том случае, если выход гноя через свищ по какой-либо из причин затруднён. Обычно боли наблюдаются только при внутреннем свище. Боль усиливается во время дефекации, а потом затихает, поскольку растяжение кишечника во время прохождения каловых масс способствует выходу гноя. Гной или сукровица выделяются постоянно. При прямокишечном свище, имеющем наружное отверстие в области промежности, выделения раздражают кожу, вызывая зуд.
Для хронического парапроктита характерно волнообразное течение болезни. Свищевой канал время от времени перекрывается грануляциями, забивается отмершими тканями, в результате в очаге воспаления опять начинает накапливаться гной и возвращаются симптомы острого парапроктита. Потом гнойник снова прорывается и острота симптомов исчезает.
Симптомы водянки яичка
Болезнь протекает в двух формах – острой и хронической. Вся симптоматика сводится к увеличению яичка в объеме, при этом оно не прощупывается из-за жидкости. Кожа мошонки легко сдвигается в складки. Клинические проявления развиваются медленно и незаметно (в редких случаях внезапно). При большой кумуляции жидкости отмечается болезненность в мошонке, повышение температуры тела. Объем жидкости может достигать 2 литров, она может распространяться в паховую область, что приводит к затрудненному мочеиспусканию и передвижению.
Наличие первых симптомов водянки требует обращения к врачу-урологу. Опытный врач не затруднится с постановкой диагноза. Но чтобы дифференцировать водянку яичка от других патологий, осмотра и пальпации недостаточно. В диагностике используются следующие методики:
Диафаноскопия, или осмотр мошонки с помощью яркого света. Она позволяет дифференцировать водянку от грыжи (если в мошонке присутствуют петли кишечника); УЗИ мошонки. При этом исследовании не только дифференцируется водянка яичка, но и оценивается его состояние. С помощью этого метода определяются аномалии развития яичка, кисты и опухолевые образования органов мошонки, сперматоцеле, грыжи. Анализы мочи: общий и бактериологический. Они назначаются для уточнения диагноза; Пункция мошонки. Методика применяется при дифференциации водянки с филляриозом и новообразованиями яичка. В процессе диагностики, гидроцеле дифференцируют от таких патологий как пахово-мошоночная грыжа, острый орхит и орхоэпидидимит.


