Лимфоузлы на шее
Содержание:
- Содержание статьи:
- При каких болезнях возникает?
- Записаться на прием к врачу терапевту можно по телефону
- Диагностика
- Лечение
- Найти и обезвредить
- Гол в свои ворота
- Методы лечения
- Последствия
- Классификация
- Диагностика
- Нейрогенная боль
- Рекомендации врача
- Классификация лимфолейкозов
- 2.Причины увеличения лимфатических узлов
- Какие бывают неходжкинские лимфомы?
- Лечение лимфаденопатии
- 3.Заболевания приводящие к воспалению лимфоузлов
- Причины
- Хронический паротит
- Методы лечения мононуклеоза
Содержание статьи:
Лимфома (lymphoma) – злокачественная опухоль клеток иммунитета.При ней лимфоциты увеличиваются до гигантских размеров, бесконтрольно делятся и поражают лимфатическую систему: лимфоузлы, костный мозг, вилочковую железу.
От других онкологических заболеваний лимфома отличается диссеминацией по всему организму: с током лимфы переродившиесязлокачественныеклетки попадают во внутренние органы и критически нарушают их работу. Болезнь долго течет бессимптомно, а когда начинает проявляться, то часто весь организм уже поражен.
Большинстволимфомхарактеризуетсяпрогрессирующим течением и высокой злокачественностью с метастазированием. Тем не менее при раннем их выявлении благоприятный прогноз достигает ~90%.
Статистические данные о лимфомах:
- Ежегодно в России выявляют около 25 000 пациентов с раком данного типа – это 4% от всех онкобольных.
- Мужчины болеют чаще, чем женщины.
- Возрастной пик заболеваемости – 30-34 года и после 60 лет.
- В группе риска – больные с артритом двух и более суставов.
- Провоцирующий фактор – дефицит селена в организме.
- Есть предположение, что окрашивание волос чаще 1 раза в месяц темной краской увеличивают риск развития лимфомы на 26%.
- Считается что витамин Д обладает защитными свойствами против лимфомы.
- Благодаря современным методикам и препаратам за последние 10 лет смертность от лимфом в России снизилась на 27%.
При каких болезнях возникает?
Сначала искать воспаление нужно рядом с пораженным лимфоузлом. Обычно бактерии или вирусы попадают в него из ближайшего органа.
Заболевания, при которых воспаляется шейный лимфоузел:
- ОРЗ и ОРВИ;
- тонзиллит (острый или хронический);
- стоматологические заболевания (очаг инфекции во рту).
Увеличение паховых лимфоузлов чаще связано с заболеваниями, передающимися половым путем, в том числе с герпетической инфекцией. Подмышечные единицы бывают воспалены при гидрадените — патологии потовых желез.
Иногда воспаление лимфоузла возникает на фоне общего ослабленного состояния организма. Такое отмечается при злокачественных новообразованиях, патологиях крови, ВИЧ-инфекции и вирусных гепатитах В.
При хроническом специфическом воспалительном заболевании увеличение лимфоузлом бывает вариантом нормы. Это реакция на основной патологический процесс и она не требует лечения.
Увеличение более чем одного лимфоузла часто говорит об инфекции. Так проявляется туберкулез, сифилис, туляремия. Воспаление большого числа лимфоузлов говорит о серьезном инфекционном процессе — ВИЧ, токсоплазмоз, бруцеллез, ЦМВ, мононуклеоз и другие. Это требует срочной консультации у врача-инфекциониста.
Записаться на прием к врачу терапевту можно по телефону
или с помощью системы онлайн-записи на сайте
Диагностика
Первое, что нужно сделать при воспалении лимфоузла, — посетить врача. Он поведет осмотр не только беспокоящей группы, но и соседних. Самостоятельно это легко пропустить, но обнаружение таких изменений поможет установить диагноз. Если поражены несколько лимфоузлов, осматривают также слизистые оболочки, кожу на предмет высыпаний.
Поэтапное обследование включает:
- Общий и биохимический анализ крови, общий анализ мочи.
- Исследование на гепатиты В и С, ВИЧ, сифилис.
- Флюорография, при необходимости рентгенологический снимок легких.
- УЗИ органов брюшной полости.
- УЗИ лимфатических узлов.
- Биопсия ткани лимфатических узлов.
По результатам исследований выставляется диагноз и формулируется тактика лечения.
Лечение
Если у пациента застужен лимфоузел, лечение подбирается с учетом основного заболевания. Схема терапии зависит от типа возбудителя.
Методики лечения:
- Антибиотикотерапия — при бактериальной инфекции.
- Антиретровирусные препараты — при ВИЧ и СПИД.
- Противогерпетические средства — при герпетической инфекции.
- Антимикотики — при грибковом поражении.
- Постельный режим и обильное теплое питье — при ОРВИ легкого течения.
Самолечение опасно не только неправильным подбором препаратов, но и развитием основного заболевания. Лучше обнаружить его на ранней стадии и вылечить, чем тратить время и деньги на неподходящие лекарства.
Найти и обезвредить
Существует два основных вида нарушения функции щитовидной железы: гипотиреоз, когда железа вырабатывает мало гормонов, и гипертиреоз, когда ситуация обратная, сообщила «Известиям» ведущий эксперт Центра молекулярной диагностики CMD ЦНИИ эпидемиологии Роспотребнадзора Марина Савкина.
Заболевания этого органа могут возникать, по ее словам, не только вследствие дефицита йода, а также из-за аутоимунных процессов, но и на фоне приема некоторых лекарств в первые месяцы после родов и т.д. А после вирусных инфекций действительно развивается подострый тиреоидит с нарушением функции щитовидной железы
И очень важно вовремя выявить патологию
— Так как «сфера влияния» щитовидной железы огромна, признаки ее неправильной работы могут быть разнообразными. Наиболее распространенные симптомы: изменение веса (как набор, так и потеря), раздражительность, чувство тревоги, снижение памяти и концентрации внимания, боли в суставах, мышцах, слабость, проблемы со сном, учащенное сердцебиение. А также нарушение менструации, сухие, ломкие волосы и ногти, сухая кожа, — рассказала специалист.
COVID на шее
 Фото: ИЗВЕСТИЯ/Сергей Коньков
Фото: ИЗВЕСТИЯ/Сергей Коньков
Если говорить о физических ощущениях пациента, то при воспалении ткани щитовидной железы появляются боли в области шеи, отдающие в челюсть и ухо, боль при пальпации, повороте головы, глотании, может повышаться температура вплоть до 40 °C. Чаще всего симптомы нарушений развиваются медленно, и пациенты порой не замечают происходящие в организме изменения, рассказали в Центре молекулярной диагностики Роспотребнадзора.
Сами авторы научной статьи уверены, что распространенность воспалительного тиреоидита и других патологий щитовидки оправдывает выполнение оценки функции этого органа у пациентов, госпитализированных в отделения интенсивной терапии во избежание серьезных эндокринных сбоев.
Гол в свои ворота
В случае с COVID-19 патологии щитовидной железы часто могут иметь аутоимунную природу. У пациентов, заразившихся новой коронавирусной инфекцией в любом возрасте, зачастую развиваются аутоиммунные реакции, сообщила «Известиям» профессор, главный инфекционист ГК «МЕДСИ» Ирина Шестакова. Поэтому, даже если человек переболел легко, последствия перенесенной коронавирусной инфекции могут быть серьезными и затрагивать как щитовидную железу, так и многие другие органы и системы организма.
— Абсолютно все исследователи сходятся во мнении, что ключевую роль в развитии и исходе коронавируса играют факторы, связанные как с самим патогеном, так и с иммунитетом человека. Понятно, что есть прямое цитопатическое действие вируса, которое заключается в его способности проникать в клетки через рецептор ACE-2. И этот фермент есть практически на всех эпителиальных и эндотелиальных клетках организма. При этом патологии как легких, так и щитовидной железы, и других тканей и органов вызваны не только прямым повреждающим действием вируса, но и аутоиммунной реакцией, — рассказала Ирина Шестакова.
COVID на шее
 Фото: ИЗВЕСТИЯ/Александр Полегенько
Фото: ИЗВЕСТИЯ/Александр Полегенько
Щитовидная железа — всего лишь один из органов, на который воздействуют аутоантитела (антитела к собственным тканям). Кроме того, у человека может быть наследственная предрасположенность к аутоиммунным патологиям щитовидки, о которых до COVID-19 он мог не подозревать, а инфекция запустила этот процесс. Чтобы избежать таких последствий, необходимо вакцинироваться, подчеркнула эксперт.
Однако пока недостаточно обоснованных научных данных, чтобы связывать развитие воспалительных заболеваний щитовидной железы именно с новой коронавирусной инфекцией, считает директор клиники эндокринологии Первого МГМУ им. И.М. Сеченова, член-корреспондент РАН Валентин Фадеев. А описанные случаи можно объяснить статистикой.
— Веских доказательств такой связи нет. К примеру, антитела к щитовидной железе, то есть признаки ее воспаления той или иной выраженности, определяются у 10% женщин. Это самые распространенные аутоимунные заболевания, — сообщил эндокринолог.
COVID на шее
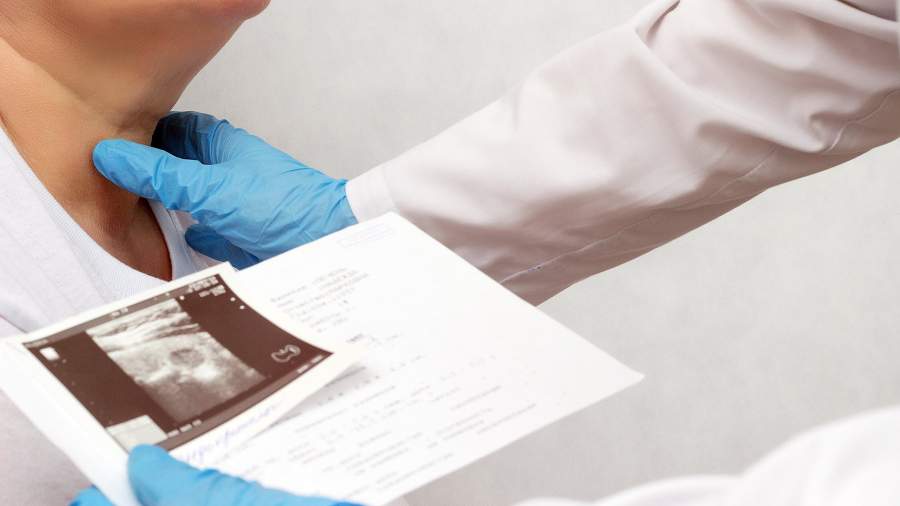 Фото: Depositphotos
Фото: Depositphotos
Как бы там ни было, связь между коронавирусной инфекцией и заболеваниями щитовидки необходимо изучать более глубоко.
Методы лечения
Наиболее распространенные методы лечения лимфом:
- лучевая терапия;
- химиотерапия;
- радиотерапия;
- биологическая терапия;
- трансплантация стволовых клеток;
- хирургическое вмешательство.
Они применяются как в виде отдельных курсов, так и в комплексе. Выбор лечебной схемы зависит от вида опухоли и общего состояния больного.
Лечебная тактика
Индолентные лимфомы могут не требовать лечения, а только наблюдения онкогематолога. Терапия показана при первых признакахпрогрессированияпатпроцесса. При локализованныхопухоляхдостаточнорадиотерапевтического облучения пораженных структур. При генерализованных формах показана химиотерапия.
При агрессивном течении заболевания одна из наиболее эффективных лечебных схем – химиотерапия по протоколу СНОР в сочетании с иммунотерапевтическимипрепаратами из группы моноклональных антител. При высокоагрессивных видах опухолей может быть назначена высокодозная химиотерапия в сочетании с трансплантацией кроветорных стволовых клеток.
Лечение отдельных типов лимфом
Радиотерапия – излучение высокой мощности – в качестве самостоятельного лечения ЛГМ может быть оправдана в отдельных случаях – когда в процесс вовлечена одна, максимум две группы лимфатических узлов. Чаще ее назначают в комплексе с химиотерапией. На поздних стадиях заболевания метод показан в качестве паллиативного лечения.
Биологические препараты – моноклональные антитела – при лечении лимфомы применяют для активизации иммунной системы. Лучевую терапию проводят регионарно, в области вовлеченных в онкологический процесс лимфоузлов.
В некоторых случаях при лечении ЛГМ оправдано удаление селезенки. Если увеличенные лимфатические узлы сдавливают соседние органы,может быть показано их иссечение.
При рецидивах заболевания, а также с целью уничтожения раковых клеток, на которые не действуют стандартные дозировки лучевой и химиотерапии, назначают высокие терапевтические дозы, разрушающие вместе с опухолью ткани костного мозга. После такого курса показана трансплантация органа. Взятые заранее собственные либо донорские стволовые клетки формируют новую иммунную систему.
Хорошие результаты в лечении НХЛ демонстрирует также комбинация лучевой и химиотерапии. В некоторых случаях успешно применяют инновационную техникулюмбально-пункционного введения противоопухолевых антител.
НХЛ с агрессивным течением плохо поддаются лечению. Наиболее эффективный метод борьбы с этим заболеванием – пересадка костного мозга.
Последствия
В основном пациенты легко переносят процедуру, не наблюдается ни последствий, ни осложнений. Но все же приходится сталкиваться с симптомами, возникающими как последствия проведенной процедуры. Это могут быть:
- Чувство слабости;
- Повышение температуры;
- Болевые ощущения боли в области головы и шеи;
- Головокружение;
- Защемление нерва или его повреждение
Неприятные последствия могут быть вызваны недостаточной квалификацией врача – повреждение сосуда, проникновение бактерий.
Если Вы обнаруживаете у себя названные выше симптомы, стоит обратиться к врачу. В онкологической клинике Onco.Rehab Вы можете получить адреса наших надежных партнеров, где проводят биопсию лимфоузла, согласно мировым стандартам.
Классификация
Лимфостазы бывают первичными и вторичными.
Первичные связаны с врожденными аномалиями лимфатических каналов, недостаточностью клапанов. В этом случае симптомы заболевания появляются уже в раннем детстве и далее прогрессируют. Это редкие случаи заболевания (не более 6%).
Вторичные лимфостазы возникают намного чаще, более чем в 90% случаев. Они имеют травматическую, воспалительную, сосудистую, инфекционную, постхирургическую причину.
В развитии заболевания врачи-флебологи различают несколько стадий.
- Первая стадия называется спонтанным обратимым отеком. Отек возникает к вечеру, при надавливании пальцем на нем остается вмятина. Конечность увеличена. К утру отек самостоятельно спадает.
- Вторая стадия — спонтанный необратимый отек. Отек становится плотным и не проходит к утру. Кожа натягивается, грубеет, твердеет, в области отека ощущается боль.
- Третья стадия — необратимый отек. Конечность значительно увеличена, теряет нормальные контуры, развивается слоновость. На коже появляются язвы, свищи, объем движений в суставе ограничен.
Диагностика
Фото: trinity-med.ru
Назначить лечение при любом заболевании врач может только после проведения визуального осмотра, прохождения пациентом дополнительных инструментальных обследований и получения результатов лабораторных исследований. При такой патологии, как гидраденит, диагностика включает в себя следующие параметры:
- общий анализ крови;
- посев отделяемого;
- иммунограмма.
Немаловажным фактором является дифференциальная диагностика заболевания. В то время как пациенту клинические проявления кажутся очевидными, и он спешит начать лечение; опытный квалифицированный специалист будет скрупулёзно изучать представленные данные, чтобы не спутать гидраденит с такими патологиями как
- туберкулёз лимфатических узлов подмышечной впадины;
- фурункулёз;
- карбункул;
- абсцесс;
- флегмона;
- лимфаденит.
Если обнаружились явные признаки, говорящие о том, что развивается гидраденит, диагностика должна проводиться в лечебно-профилактическом учреждении. Лечащий врач выпишет направление на необходимые исследования и назначит грамотное лечение.
Лабораторные и инструментальные методы исследования при гидрадените
Нужно помнить, что врачом расписывается не только план лечения, но и виды диагностики. Больной не может сам выбирать предпочтительные методы исследования, добавлять те или иные пункты или отказываться от прохождения обследований. Как было сказано выше, многие заболевания проявляются симптомами, подобными признакам гидраденита. Но схожие проявления не говорят о том, что и лечение будет схожим. Поэтому неправильное диагностирование патологии в лучшем случае приведёт к затяжному течению болезни, а в худшем – к развитию многочисленных осложнений. Для того чтобы точно поставить диагноз гидраденита, применяются пять основных способов обследования.
Изучение клинической картины заболевания. К данному пункту следует относиться с особой внимательностью. Внешние проявления могут как подтолкнуть к постановке правильного диагноза очевидными проявлениями, так и сбить с толку смазанностью симптоматики. При осмотре доктор выявит синюшно-красный оттенок и отёчность кожи поражённой области, а при пальпации определяются плотные болезненные формирования в виде узлов. Отличительным признаком гидраденита от прочих патологий является отсутствие некротического стержня.
Оценка общего состояния организма пациента. Пациенты могут предъявлять жалобы на ухудшение самочувствия, вялость, сонливость, апатию к окружающему миру, головные боли и головокружение, повышенное потоотделение. Данные признаки относительны и могут быть проявлением многих болезней
Однако в комплексном обследовании следует учитывать все детали и обращать внимание на любые мелочи
Общий анализ крови. В общем анализе крови проявляются признаки воспаления: повышение скорости оседания эритроцитов и увеличенное количество лейкоцитов.
Посев отделяемого из раны. Лечение гидраденита не представляется возможным без антибактериальной терапии. Поэтому целесообразно произвести посев отделяемого из раны для определения чувствительности к данным препаратам. Эта мера поможет подобрать именно то лекарственное средство, которое успешно устранит возбудителя заболевания.
Иммунограмма. Бывают случаи, когда наблюдается затяжной и хронический гидраденит, диагностика в такой ситуации дополняется исследованием защитных сил организма. При подтверждении предположения об ослаблении иммунной системы лечение расширяется введением иммуномодуляторов.
Своевременная и качественная диагностика является важным шагом на пути к правильному и адекватному лечению.
Нейрогенная боль
- Радикулярная боль. Чаще связан с позвоночником. Это может быть грыжа, спондлорадикулярный конфликт (сдавливание корешка отростком межпозвокового сустава и др), Может быть вызван спондилоартритом или деформирующим спондилоартрозом. Примером может служить т.н. Th4 синдром (или «верхний грудной синдром»). При нем нередко одновременно болит область лопаток и шея. Также может болеть спина посредине ниже лопаток.
- Патология суставов позвоночника/ Жжение между лопаток может быть следствием спондилоартроза в стадии обострения или спондилоартрита (артрит – воспаление сустава). При этом нужно учитывать, что болит позвоночник между лопатками, что не имеет никакого отношения к «защемлению» нерва под лопаткой. Позвоночник болит в районе лопаток часто. Эта боль нередко может быть следствием перегрузки суставов и воспаления их мягких тканей (артрит или артроз). Как убрать боль между лопатками? Нередко для этого достаточно сделать рентген, определить причину, восстановить естественные соотношения позвонков и реберно-позвонковых сочленений методами вертеброневрологии и стабилизировать позвоночник.
- Опоясывающий лишай. Старое специфическое название не имеет никакого отношения к грибковой патологии. Вызывается герпесом, который грудной локализации моет вызывать боль в межлопаточной области.Высыпания имеют характерную картину.Боль может беспокоить от нескольких недель до нескольких месяцев.
- Аллодиния при поперечном миелите. Миелит – заболевание спинного мозга. Аллодиния – это повышенная болевая чувствительность на любое раздражение, которое вызывает боль. Например – прикасание к телу одежды.
Следует особо отметить, что причина боли в межлопаточной области может быть банальна и легко разрешима. Например, если боль в грудной клетке справа и отдает в правую лопатку и при этом эта боль усиливается при проведении проб на подвижность позвоночника и ребер, то с большой вероятностью можно думать о перегрузке реберно позвонкового сустава. Это несложное заболевание и его можно быстро решить, уточнив причину боли. Но, может быть таить в себе грозное заболевание, которое требует настороженности врача, глубоких знаний и, естественно методичного подхода: анамнез, осмотр и аппаратная диагностика.
Рекомендации врача
Реабилитация после удаления щитовидной железы обязательно включает в себя гормональную заместительную терапию и прием препаратов кальция. Пациент регулярно посещает эндокринолога в ЛКК «Сенситив» в Ейске, чтобы проводить оценку состояния гормональной системы. Пациент может быть направлен к психотерапевту, чтобы провести коррекцию психоэмоционального состояния.
Если в послеоперационном периоде возник пациента шейно-плечевого синдром, пациенту назначают щадящую мануальную терапию. Также назначается лечебная гимнастика.
Узловой зоб: симптомы и диагностика
Заболевания паращитовидной железы, и хирургическое лечение
Эндокринологическая хирургия в Ейске
Реабилитация после удаления щитовидной железы
Тиреоидэктомия: показания, подготовка
Гемитиреоидэктомия: показания, ход операции
Лобэктомия: хирургический метод лечения заболеваний щитовидки
Операция по удалению зоба щитовидной железы
Показания к оперативному лечению щитовидной железы
Основные заболевания щитовидной железы
Другие статьи:
РАН объявила гомеопатию лженаукойНедавно Российская академия наук опубликовала антигомеопатической мемо…
Диагностика в Ейске: оценка окислительного стрессаВ медицинском центре Ейска «Сенситив» проводится комплексное лаборатор…
Компрессионная терапия: трикотаж фирмы SIGVARISВ аптеке ЛКК «Сенситив» в Ейске вы можете приобрести компрессионный тр…
Методы удаления доброкачественных образований на к…В хирургическом отделении медицинского центра «Сенситив» в Ейске прово…
Подготовка пациента к хирургической операцииВ ЛКК «Сенситив» в Ейске хирургия – это новое направление, реализованн…
Классификация лимфолейкозов
По течению и интенсивности проявления заболевания лимфолейкозы разделяют на:
- острые;
- хронические.
Хронический лимфолейкоз различают по следующим клиническим формам:
- доброкачественной – медленнотекущей, характеризующейся постепенным (чаще – многолетним) развитием заболевания, с прогнозом продолжительности жизни больных до 40 лет;
- прогрессирующей – характеризующейся быстрым развитием заболевания и осложнений, с прогнозом продолжительности жизни до 8 лет;
- опухолевой – характеризующейся стремительным увеличением лимфоузлов;
- спленомегалической – характеризующейся значительным увеличением селезенки;
- костномозговой – характеризующейся распространением в костном мозге;
- осложненной цитолизом – характеризующейся интоксикацией организма вследствие гибели значительного количества опухолевых клеток;
- осложненной парапротеинемией – характеризующейся аномальным выделением белков опухолевыми клетками;
- волосатоклеточного лейкоза – характеризующейся наличием выростов на опухолевых клетках;
- T-форме – характеризующейся поражением кожи.
Также хронический лимфолейкоз разделяют по фазам:
- A – начальная – с незначительными изменениями, снижением уровня гемоглобина, с увеличением до 2 групп лимфоузлов;
- B – развернутая – с основными симптомами, увеличением более 3 групп лимфоузлов;
- C – терминальная – с развитием анемии или тромбоцитопении, осложнений и второй опухоли.
2.Причины увеличения лимфатических узлов
Лимфаденит в области шеи вызывается теми же общими факторами, что и в других зонах. Учитывая функциональное предназначение лимфатической системы, можно выделить три основные причины увеличения лимфатических узлов на шее:
- иммунный ответ организма на острую инфекцию (бактериальную или вирусную). В случае шейных узлов очагом ивазии оказываются, как правило, респираторные органы, полость рта, органы слуха;
- недостаточность иммунитета вследствие общего истощения, кровопотери, тяжелой травмы (в т.ч. термической) или хронического заболевания (диабет, СПИД);
- патология (как правило, онкологическая) самой лимфатической системы – например, лимфогранулематоз или метастазы из прочих органов.
Кроме того, в некоторых случаях наблюдается бурная реакция лимфатической системы на укусы или царапины, нанесенные животными.
Какие бывают неходжкинские лимфомы?
Сегодня ученые выделяют два типа неходжкинских лимфом, которые связаны с их происхождением:
- В-лимфоцитарные НХЛ. Предшественники В-клетки, зрелая клетка и разрастание В-клеток с неопределенным злокачественным потенциалом;
- Т-лимфоцитарные и естественные клетки-киллеры (NK-лимфоциты) НХЛ. Предшественники Т-клеток, экстранодальные зрелые Т-клетки и NK-клетки, а также нодальные Т- и NK-клетки.
В 2016 году, ВОЗ пересмотрела полную классификацию НХЛ, и теперь туда включены более 60 подтипов. Она считается наиболее точной и информативной, так как там учтено все: генотипы, иммунофенотипы и много других характеристик опухоли.
Отдельно стоит выделить клиническую классификацию за течением опухоли.
— Индолентная. Медленное распространения, поражается костный мозг, печень и селезёнка. Чаще всего пациенты живут долго, иногда даже без лечения.
— Агрессивная. Резкое проявление, с быстрым ухудшением общего состояния организма, часто наблюдаются метастазы. Без лечения, пациент может прожить до нескольких лет, но они легко поддаются общепринятым принципам лечения.
— Высокоагрессивные. Тяжело лечатся, клиника появляется сразу, тяжело поддается лечению. Без лечения смерть наступает уже через несколько месяцев.
Дополнительно, НХЛ условно разделяют за локализацией опухоли:
— НХЛ желудка или кишечника;
— НХЛ кожи;
— НХЛ головного мозга;
— НХЛ грудной клетки.
Классификация стадирования Лугано, используется для того, чтобы врач мог понять степень распространения рака.
Первая стадия
Наличие одного пораженного лимфоузла или одного внутреннего органа.
Вторая стадия
Лимфома обнаружена в двух и более группах лимфоузлов, но все они с одной стороны диафрагмы(снизу или сверху). Или группы лимфоузлов находится в одной локализации соседнего органа.
Третья стадия
НХЛ находящиеся сверху и снизу диафрагмы и в селезенке.
Четвертая стадия
Лимфомы в лимфатических узлах и в костном мозге\печени\легких.
Лечение лимфаденопатии
Лечебная терапия зависит от причины, которая вызвала иммунный ответ организма. Если причиной воспаления стали инфекции ЛОР-органов, то решением проблемы занимается отоларинголог. Проблема успешно решается медикаментозно. Пациенту будет рекомендовано:
- прием препаратов, согласно выявленному возбудителю (антибиотики, противовирусные или противогрибковые средства);
- симптоматическая терапия, направленная на снятие симптомов (жаропонижающие, обезболивающие);
- физиопроцедуры (электрофорез, кварц, УВЧ-терапия);
- укрепляющие общий иммунитет (витаминные комплексы).
Схема лечения при онкологии предполагает проведение химиотерапии или лучевой терапии, после чего лимфатические узлы самостоятельно уменьшаться. Лечением занимается врач-онколог.
Системные заболевания – компетенция врача-ревматолога.
Обращаем внимание родителей на то, что греть лимфоузлы категорически нельзя. Также запрещается давить и массировать лимфоузлы
При обнаружении любых подозрительных шишек на шее следует незамедлительно обратиться к врачу, а не заниматься самолечением.
3.Заболевания приводящие к воспалению лимфоузлов
Если лимфоузлы воспаляются и увеличиваются не в одной, а в двух и более областях тела, это называется генерализованной лимфаденопатией.
Такое воспаление лимфоузлов вызывают:
- Вирусные заболевания, такие как корь, краснуха, ветрянка или свинка;
- Мононуклеоз, симптомами которого является лихорадка, боль в горле, усталость, а также вызывающая похожие симптомы вирусная инфекция цитомегаловирус;
- Бактериальные заболевания, такие как острый фарингит (возникающий из-за бактерии стрептококка) или болезнь Лайма (бактериальная инфекция, распространяемая некоторыми видами клещей);
- Побочные эффекты от приема фенитоина – лекарства, используемого для предотвращения судорог;
- Побочные эффекты от прививки против кори-паротита-краснухи;
- Рак – лейкемия, болезнь Ходжкина и лимфома;
- СПИД, синдром приобретенного иммунодефицита;
- Сифилис – венерическое заболевание.
Причины
Лимфатическая система выполняет в организме дренажную функцию. Она состоит из разветвленной системы, от мельчайших капилляров до мелких, средних и крупных каналов.
В отличие от системы кровеносных сосудов, лимфатическая система не имеет собственного насоса, которым служит сердце для кровообращения. Поэтому она крайне уязвима для любых травмирующих воздействий.
Лимфа движется значительно медленнее, чем кровь по кровеносным сосудам. Любое препятствие этому движению вызывает ее застой. Из-за этого происходит накопление жидкости в тканях, их отек и увеличение в размерах (гипертрофия).
Лимфатическая система и венозное кровообращение взаимосвязаны, поэтому лимфостазы нередко возникают на фоне сосудистых заболеваний:
- хронической венозной недостаточности,
- варикозной болезни,
- тромбофлебита.
Причиной развития заболевания может быть сердечная недостаточность или нарушение работы почек, от которых зависит кровообращение нижних конечностей.
Другие возможные причины лимфостаза — сдавление лимфатических сосудов опухолью или нарушение их проходимости при воспалении:
- инфекционные, паразитарные заболевания,
- травмы,
- доброкачественные или злокачественные лимфомы.
Наиболее частая причина лимфостаза руки — хирургическое лечение рака молочной железы, при котором удаляются подмышечные лимфоузлы, что нарушает движение лимфы и приводит к ее застою. Это осложнение развивается в трети случаев мастэктомии с иссечением регионарных лимфоузлов.
Удаление паховых, тазовых (подвздошных), забрюшинных, бедренных лимфоузлов при хирургическом лечении шейки, тела матки, яичка и других злокачественных опухолей органов малого таза, половой системы приводит к развитию лимфостаза в ногах.
Лучевая терапия злокачественных опухолей также может стать причиной нарушения проходимости лимфатических каналов и развития лимфостаза.
Хронический паротит
Острый паротит редко хронизируется, поэтому хронический паротит чаще возникает как первичное заболевание.
Хронические паротиты классифицируются на 2 группы: паренхиматозные и интерстициальные.
Хронический паренхиматозный паротит
Хронический паренхиматозный паротит нередко протекает бессимптомно. Однако клиника бывает разнообразной. Пациенты могут жаловаться на припухлость, боль в области железы, вкус гноя во рту. Заболевание длится долго, периодически обостряясь. Чаще поражается одна железа.
Объективно можем увидеть припухлость железы с четкими контурами. Пальпация безболезненная, железа плотная, поверхность бугристая. При массаже железы – слюна с гноем.
Диагностика
Для диагностики проводят контрастную сиалограмму. На сиалограмме можно увидеть деформацию и/или некроз протоков 2-4 порядка и паренхимы железы – на снимке полости, заполненные контрастным веществом. При прогрессировании заболевания полости сливаются, увеличиваются участки некроза вплоть до замещения железистой ткани фиброзной.
Радиосиалографический метод позволяет выявить стадию заболевания. На начальной стадии наблюдается быстрое накопление радиоактивности. В стадии выраженных признаков – медленное накопление. В поздней стадии радиоактивность низкая.
Также применяют цитологический метод диагностики пунктата и секрета железы.
Лечение хронического паренхиматозного паротита
Лечение хронического паренхиматозного паротита представляет трудности из-за неспособности погибших тканей железы регенерировать. Поэтому задача стоматолога заключается в купировании заболевания.
Железу бужируют глазными зондами и каждый день промывают растворами антибиотиков и массируют, освобождая от раствора и гноя до появления чистой слюны. Также протоки можно промывать химотрипсином, раствором калия йодида. Показаны новокаиновые блокады, рентгенотерапия.
При частых рецидивах проводят погашение функции железы трехкратной инстилляцией этилового спирта с нарастающей концентрацией 60-80-96.
Хирургическое лечение: паротидэктомия, экстирпация околоушного протока+денервация ушно-височного нерва.
Методы лечения мононуклеоза
Лечение мононуклеоза у детей проводит врач-педиатр. При остром течении заболевания следует вызвать врача на дом.
Специфических методов лечения мононуклеоза не существует. Противовирусные препараты, кортикостероиды и иммуномодуляторы назначаются только при тяжелом течении болезни. Антибиотики используются в случае присоединения бактериальной инфекции.
Лечение мононуклеоза проводится по схеме, общей для многих ОРВИ.
Обильное питьё
Для снижения интоксикации организма необходимо обильное тёплое питьё.
Симптоматическое лечение
При температуре выше 38,5°C применяются жаропонижающие препараты. При проявлении симптомов ангины назначаются антисептические средства. Рекомендуется полоскание горла.
Коррекция диеты
Поскольку мононуклеоз может протекать с поражением печени, рекомендуется диета с ограничением жирной, острой и жареной пищи (стол №5).
Прием витаминосодержащих препаратов
При мононуклеозе показана витаминотерапия (витамины группы В, C и Р).
Не занимайтесь самолечением. Обратитесь к нашим специалистам, которые правильно поставят диагноз и назначат лечение.
Оцените, насколько был полезен материал
Спасибо за оценку


