Лечение кардиосклероза
Содержание:
Причины
С аорты начинается путь крови по всему организму – этот самый крупный сосуд выходит непосредственно из левого желудочка сердца. От его состояния зависит качество и скорость доставки кислорода и питательных веществ ко всем органам и тканям.
В норме стенка аорты очень эластичная: при сокращении сердечной мышцы кровь выталкивается в нее под большим давлением и с высокой скоростью, и она легко растягивается. В период расслабления (диастолы) стенка сосуда возвращаются в исходное положение.
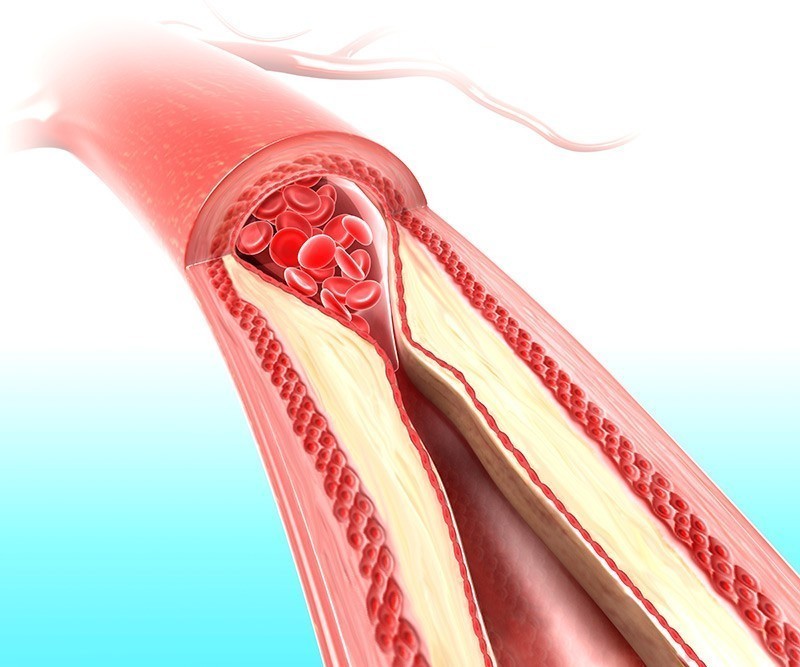
По ряду причин стенка аорты может потерять эластичность и истончиться или растянуться на каком-то участке, в результате на ней образуется наполненный кровью мешок, сдавливающий прилежащие ткани или внутренние органы (рис. 1). Долгое время человек может не подозревать о грозящей ему опасности, так как никаких тревожных симптомов он не чувствует. Но аневризма склонна к постоянному росту, и в какой-то момент истонченная стенка сосуда не выдерживает напора скопившейся крови и разрывается. При разрыве аорты вся масса крови вытекает в полости между органами, и человек может быстро умереть от массивного кровотечения или острой сердечной недостаточности.
Аневризма аорты не является самостоятельным заболеванием, чаще всего она появляется как осложнение других патологий, например, артериальной гипертензии на фоне атеросклероза и сифилиса. Отметим, что в настоящее время сифилитическое поражение сосудов встречается достаточно редко благодаря несомненным успехам медицины в борьбе с этой инфекцией.
Другие наиболее вероятные причины возникновения аневризмы:
- некротические изменения оболочек аорты,
- неспецифический аортоартериит (синдром Такаясу) – воспалительное заболевание аутоиммунного характера,
- закрытые травмы живота, например, после автомобильной аварии или падения с высоты,
- ложные аневризмы, появляющиеся при анастомозе,
- грибковое поражение.
Факторы риска
Факторы, способствующие образованию аневризмы аорты, подразделяются на генетически обусловленные и приобретенные.
Приобретенные факторы риска включают:
- Курение. Многочисленные научные исследования убедительно доказали, что практически все пациенты с аневризмой аорты имели стаж курения больше 20 лет, и осложнения с реальной угрозой жизни у курильщиков возникают в 4 раза чаще, чем у некурящих. Курение значительно повышает риск развития гипертонической болезни и атеросклероза сосудов.
- Лишний вес и ожирение, возникшие из-за нарушения процесса метаболизма жиров в организме.
- Неправильное питание. Излишнее потребление жирных продуктов ведет к повышению уровня холестерина в организме и сужению просвета сосудов.
- Возраст. Риск аневризмы аорты увеличивается после 40-50 лет, что связано с замедлением метаболизма и возрастной дегенерацией соединительной ткани.
- Хронические заболевания сердца и сосудов, особенно, гипертония, аутоиммунные патологии, инфекционные процессы различной локализации.
- Гиподинамия, сидячий образ жизни, вызывающий застой крови и повышение артериального давления.
- Сахарный диабет, при котором отекает сосудистая стенка и развивается атеросклероз.
- Злоупотребление алкоголем. Этанол провоцирует сужение аорты и замедляет выведение липидных соединений.
 Курение – один из факторов, увеличивающих риск аневризмы аорты. Фото: Renzy Atibagos: Pexels
Курение – один из факторов, увеличивающих риск аневризмы аорты. Фото: Renzy Atibagos: Pexels
Наследственные факторы риска:
- синдром Марфана – врожденное недоразвитие соединительной ткани из-за структурных дефектов коллагена (рис. 2),
- болезнь Лихтенштейна – генетически обусловленное замещение костной ткани соединительной,
- врожденный недостаток эластина и ряд других.
По статистике у мужчин аневризма аорты развивается в 10 раз чаще, чем у женщин.
Имеющиеся факторы не обязательно приведут к развитию аневризмы, но людям, входящими в одну или несколько групп риска рекомендуется уделять повышенное внимание своему здоровью и регулярно обследоваться
Диагностика
Кроме анамнеза с указанием на болезни сердца и другие патологии, врачу важен осмотр и типичные жалобы пациентов. Но основными методами диагностики кардиосклероза являются:
- УЗИ сердца с оценкой его сократимости, строения, размеров и формы,
- доплерография сосудов с оценкой кровотока по коронарным сосудам, участков ишемии миокарда, состояние клапанов сердца и т.д.,
- ЭКГ с изменениями в проводящей системе, наличие инфарктов свежего происхождения или в рубцовой стадии с их точной локализацией.
- рентген сердца с нескольких проекциях, для визуальной оценки его размера и состояния.
- КТ и МРТ сердца с обнаружением участков измененного миокарда.
Виды устройств

Как правило, ремонт устройств заключается в смене составляющего узла. Для чего требуется купить новый механизм и заменить им сломанный. К примеру, невозможно накачать манжету воздухом. Это означает, что поломался обратный клапан откачки в груше. Менять только клапан бессмысленно, нужно заменить весь узел, вместе с трубками.
- неисправности в самом механизме;
- отсутствие или задержка вывода показателей на дисплей;

Проблемы в отображении показателей

Серьезные поломки лучше устранять в сервисном центре, ведь на ремонт выдается гарантийный талон, и до истечения его действия заниматься ремонтом самостоятельно запрещается. Самому можно поменять грушу, манжету, батарейки, на них действие гарантийного талона не распространяется.

Популярные вопросы
Какие есть факторы риска развития атеросклероза сосудов ног?
Курение, ожирение, гиподинамия, преобладание в рационе жирной пищи животного происхождения, высокое артериальное давление, сахарный диабет, постменопауза, повышенный уровень холестерина в крови.
Какие существуют методы лечения атеросклероза сосудов нижних конечностей?
В начальной стадии применяется консервативная терапия. Убрать атеросклеротические бляшки препаратами нельзя, но можно слегка уменьшить и замедлить их дальнейшее разрастание. Назначаются лекарства для предотвращения образования тромбов, улучшения микроциркуляции, снижения болевого синдрома, расширения сосудов. Если консервативное лечение перестает работать, показана операция. Может применяться баллонная дилатация, ангиопластика, шунтирование, тромбинтимэктомия.
К чему может привести атеросклероз сосудов нижних конечностей?
Вы не сможете ходить и будете прикованы к постели. Потому что малейшее движение сопровождается болью: потребность в кислороде в движении увеличивается, но состояние сосудов не способно её удовлетворить. Затем боль появляется в покое: настолько сильная, что лишает человека сна. Нога синеет. Появляются трофические язвы, развивается гангрена. Запущенный атеросклероз – частая причина ампутации конечности. Атеросклероз сосудов ног – заболевание с достаточно высокой летальностью.
Как предотвратить атеросклероз ног?
Существуют достаточно эффективные меры профилактики, позволяющие снизить риск не только атеросклероза ног, но также инфаркта, инсульта и других опасных сосудистых заболеваний. Для этого необходимо:
- не допускать чрезмерного увеличения веса;
- не курить;
- употреблять больше фруктов и овощей, меньше жирной пищи животного происхождения;
- вести физически активный образ жизни;
- следить за артериальным давлением, в случае развития гипертонической болезни своевременно принимать назначенные врачом антигипертензивные препараты;
- получать заместительную гормональную терапию в постменопаузе;
- пациенты с сахарным диабетом должны получать необходимое лечение для нормализации углеводного обмена;
- нужно после 40 лет регулярно сдавать кровь на холестерин, в случае его повышения необходимо принимать назначенные врачом препараты (статины).
Что делать после хирургического лечения?
После операции нужна реабилитация. Она ставит своей целью нормализацию системы коагуляции, устранение спазма сосудов, стимулирование коллатералей (обходных путей кровоснабжения), нормализацию трофики конечностей. Для этого используют баротерапию, УФО крови, плазмаферез, физиотерапию, лечебную физкультуру.
Нужно ли менять образ жизни после лечения?
Менять образ жизни нужно. Один только отказ от курения на фоне атеросклероза ног ведет к увеличению расстояния безболезненной ходьбы в 2 раза. Другие ограничения:
- не ходить в баню и не перегревать ноги другими способами;
- часто ходить, чтобы развивать коллатеральные сети артерий;
- избегать обезвоживания;
- принимать меры по предотвращению повторного формирования холестериновых бляшек, которые мы уже рассмотрели выше.
Врач назначит вам препараты, которые нужно будет принимать постоянно. Это могут быть лекарства для снижения уровня холестерина, предотвращения образования тромбов, снижения артериального давления.
- Губанова Т.А. Особенности амбулаторно-поликлинической помощи больным с облитерирующим атеросклерозом артерий нижних конечностей / Т.А. Губанова // Здоровье и образование в XXI веке. — 2008. — № 7. — С. 315-317.
- Казанцев А.В. Новый подход к хирургической тактике при облитерирующем атеросклерозе артерий нижних конечностей / А.В. Казанцев, Е.А. Корымасов // Саратовский научно-медицинский журнал. — 2010. — Т. 6. — № 4. — С. 850-856.
- Кузнецов М.Р. Основные принципы диагностики и лечения облитерирующего атеросклероза артерий нижних конечностей / М.Р. Кузнецов // Лечебное дело. — 2008. — № 1. — С. 3-8.
- Подрезенко Е.С. Влияние факторов риска на развитие облитерирующего атеросклероза сосудов нижних конечностей / Е.С. Подрезенко, С.С. Дунаевская // Здоровье — основа человеческого потенциала: проблемы и пути их решения. — 2012. — С. 576-578.
- Фаттахов В.В. Облитерирующий атеросклероз нижних конечностей в практике поликлинического хирурга / В. В. Фаттахов // Практическая медицина. — 2010. — № 2 (41). — С. 126-130.
Симптомы
Не всегда удается определить появление и развитие патологии на ранних стадиях заболевания, так как атеросклероз легких развивается постепенно.
На начальной стадии выявить диффузный атеросклероз без обследования невозможно – заболевание развивается медленно и поначалу без выраженных симптомов. При диагностике удается обнаружить начальные поражения стенок сосудов и эндотелия в областях, где давление кровотока наиболее высоко.
Атеросклероз в легких развивается медленно и постепенно, не во всех случаях человек может заметить симптомы этой патологии на ранних стадиях. Чаще всего ее диагностируют при помощи функциональных исследований или же на запущенных стадиях, когда появляются признаки заболевания.
Распознать атеросклероз по результатам рентгеновского исследования удается по нарушению тканей и сосудов, увеличению каналов и формированию микротромбов. Обычно распознать атеросклероз в легких удается из-за недостаточного обогащения крови кислородом.
Это проявляется в:
- Постоянном беспричинном кашле, из-за которого может выделяться кровь.
- Беспричинной одышке.
- Боль в области грудной клетки.
- Постоянная сонливость, быстрая утомляемость.
- Сниженный уровень давления в легочной сумке.
- Посинение кожного покрова в области груди.

Атеросклероз сосудов сердца симптомы
Симптоматика зависит от того, какой орган страдает больше всего от недостатка кровообращения. На начальной стадии особенных симптомов нет. Значительные проблемы с кровоснабжением, работой органов возникают, если просвет сердечной артерии закрывает проход на половину. К числу общих симптомов заболевания можно отнести:
- дыхательные нарушения, болевые ощущения в процессе дыхания;
- ощущение давления на грудную клетку;
- нарушения координации движения;
- бледность кожного покрова;
- проблемы со сном, вялость.
Это системное заболевание. Соответственно, атеросклероз затрагивает крупные магистрали, по которым транспортируется кровь. Именно по этой причине проявления заболевания могут быть различными. Как правило, от атеросклероза страдает сердце, головной мозг, а также конечности.
Получить бесплатную консультациюКонсультация ни к чему Вас не обязывает
Атеросклероз сосудов сердца причины
Выделяют следующие причины развития атеросклероза сосудов сердца: курение, высокое давление, а также высокий уровень холестерина, сахарный диабет. Однако специалисты выделяют основную причину развития этого заболевания — нарушение обмена холестерина. Формирование атеросклероза является естественным процессом. Он начинается еще в подростковом возрасте.
Диагностика
Диагностировать атеросклероз относительно просто. Более сложная задача — уточнение локализации процесса, а также определение очага поражения. Диагностические методы включают: сбор анамнеза, осмотр пациента с использованием специальных функциональных проб, а также инструментальные исследования, лабораторные анализы. В зависимости от клинической картины, лечащий доктор определяет наиболее подходящие методы диагностики.
Причины возникновения, классификация
Один из ранних отчетов, позволяющих судить о распространенности доброкачественных опухолей трахеобронхиального дерева, был опубликован специалистами из американской клиники Mayo. с С 1945 по 1956 годы было проведено 11 626 бронхоскопий, и во время них было обнаружено 13 доброкачественных эндобронхиальных новообразований. После оценки гистологического строения этих опухолей были выявлены наиболее распространенные разновидности. Ими оказались:
- рецидивирующий респираторный папилломатоз — он находится на первом месте, его причиной является инфекция, вызванная вирусом папилломы человека (ВПЧ);
- гранулярно-клеточная миобластома;
- липома — доброкачественное новообразование из жировой ткани;
- аденома — опухоль из железистого эпителия;
- фиброма — опухоль из плотной соединительной ткани;
- полипы;
- хондрома — опухоль из хрящевой ткани;
- лейомиома — доброкачественное новообразование из гладкомышечных клеток;
- гемангиома — образование, представляющее собой клубок из неправильно развившихся, расширенных кровеносных сосудов.
Полипы в бронхах впервые были описаны в 1932 году. К 1940 году в мировой литературе было описано 40 выявленных случаев. Как показала практика, после того, как появились антибиотики, полипы в дыхательных путях стали встречаться намного реже. Это натолкнуло ученых и врачей на мысль, что данные новообразования чаще всего являются скорее не доброкачественными опухолями, а возникают в результате воспаления. Также появилась теория, согласно которой полип образуется в месте, где произошел разрыв слизистой оболочки. В процессе заживления разрастается грануляционная ткань, которая затем замещается фиброзной тканью и эпителизируется. Сам разрыв может происходить из-за инородного тела, инфекционных заболеваний, сильного кашля при вдыхании дыма, а также иных раздражителей.
В настоящее время окончательной классификации трахеобронхиальных полипов не существует. Так как эти новообразования встречаются очень редко, классифицировать их сложно. Чаще всего применяется упрощенная система, разработанная Дреннаном и Дугласом. В соответствии с ней полипы трахеи и бронхов делятся на три типа:
- Множественный папилломатоз — заболевание, которое зачастую вызывает вирус папилломы человека. Распространенность этого заболевания составляет 2 случая на 100 тысяч населения, чаще всего им страдают мужчины. Заражение папилломавирусной инфекцией зачастую происходит еще в детстве, и затем она протекает в хронической форме, иногда бессимптомно, иногда с обострениями, которые развиваются на фоне стрессов, снижения иммунитета. Когда вирусная папиллома достигает больших размеров, она начинает перекрывать дыхательные пути и приводит к дыхательной недостаточности. Новообразование чаще всего можно удалить эндоскопически, однако, от самого вируса избавиться уже не получится — он остается в организме до конца жизни. Поэтому возможны рецидивы. Также вирусная папиллома может со временем трансформироваться в злокачественную опухоль, так как вирус вызывает генетические нарушения в клетках. Встречаются ситуации, когда множественный папилломатоз возникает в детстве и проходит по мере взросления.
- Солитарная (единичная) папиллома также чаще всего встречается у мужчин, обычно возникает в возрасте 40–70 лет. Новообразование располагается на слизистой оболочке на широком основании и имеет бугристую поверхность.
- Воспалительные полипы обычно представлены единичными новообразованиями. Они состоят из фиброзной соединительной ткани, слизистая оболочка вокруг них отечна, в ней отмечается воспалительный процесс.
Возможные последствия
Если не заниматься лечением атеросклероза, происходит необратимая дегенерация кровеносного канала. Четверть пациентов получают такое осложнение, как аневризма (формирование пузыря, сильного растяжения на аорте). Она сдавливает соседние участки и органы, а при тяжелом течении расслаивается, что в 80% случаев ведет к внезапной смерти пациента. Холестериновые наслоения постепенно распространяются и на другие сосудистые пути (подключичный и сонный), кислородное и микроэлементное питание рук, шеи и мозга головы снижается, что сказывается на их функциональности. Если бляшка разрывается, закупориваются коронарные каналы, происходит инфаркт.
Склероз легких — что это такое?
Прежде всего, пневмосклероз легких представляет собой сложный патологический процесс. Главной характеристикой является тот фактор, что легочная паренхима меняется на соединительную ткань, которая не несет никаких функций. Данное заболевание еще привычно называть «пневмофиброзом».
Развитию болезни предшествует дистрофические или воспалительные процессы в легких. В последствии склероз легких негативно влияет на бронхи, они деформируются. Итогом всего является то, что поврежденные участки бронхов плохо проводят воздух, что негативно сказывается на общем состоянии организма человека.
Данному заболеванию, как правило, подвергаются, прежде всего, дети абсолютно разнообразного возраста. Хотя у взрослых людей оно встречается также довольно часто.
Прогноз
Диффузная форма кардиосклероза считается неблагоприятной по своему прогнозу. Например, при образовании соединительной ткани на месте трансмурального инфаркта растет риск развития аневризмы, разрыв которой чаще всего приводит к немедленной смерти. В случаях, когда кардиосклероз возник в результате естественных возрастных изменений, такое течение болезни является обычно благоприятным.
Кардиосклероз – это часто встречающаяся патология сердца, степень тяжести которой зависит от объема пораженных тканей и общего состояния организма. Если человек заметил у себя симптомы данного заболевания, то ему следует как можно быстрее обратиться к врачу, который его обследует и назначит терапию.
Симптомы недуга
Проявление симптомов зависит не от самого кардиосклероза, а от болезни, которая его вызвала. Основными признаками недуга являются:
- появление удушливого кашля в ночное время суток, так называемая «сердечная астма»;
- болевые ощущения в правом подреберье из-за переполненной кровью печени;
- одышка при любом положении;
- сильное сердцебиение;
- отечность, появление которой свидетельствует о тяжести болезни;
- тахикардия, экстрасистолия и брадикардия;
- понижение работоспособности;
- головокружение;
- усталость.
Яркость проявления симптомов зависит от степени распространения рубцовой ткани по отношению к здоровой – чем больше рубцов, тем сильнее сердечная недостаточность и её признаки. Если же рубцевание присутствует на небольших, отдельных участках, то это может свидетельствовать о полном отсутствии симптомов.
Прогрессирование кардиосклероза происходит постепенно, возможны ремиссии, которые длятся по 2-3 года.
Ремонт дырявой манжеты
Если проблема заключается в стравливании воздуха, то необходимо найти место щели. Когда она находится непосредственно на манжете, то ее не обязательно заменять, можно отремонтировать. Как отремонтировать пропускающую воздух манжету тонометра:
- Если отверстие небольшое, а манжета крепкая и неизношенная, то можно запаять термоклеевым пистолетом.
- На щель можно наклеить резиновым клеем кусочек заплатки из резины или другого подходящего материала.
- Взять полоску толстого алюминия и согнуть ее пополам. Между ними просунуть поврежденное место и зажать его металлом, помочь себе плоскогубцами. Замазать это место клеем.

Когда воздух выходит на месте заводской пайки, то его можно провулканизировать паяльником при 180 градусах
Важно помнить, что ремонт манжеты дешевле замены, но продержится она после вмешательства не слишком долго. Поэтому будьте готовы к замене данного элемента
Причины развития патологии
Кардиосклероз является вторичным заболеванием, так как ему всегда предшествуют патологические поражения сердца, к которым относят:
- Инфаркт, из-за которого погибает часть сердечной мышцы.
- Кальциноз сосудов – образование на стенках сосудов бляшек, которые перекрывают просвет.
- Ишемическая болезнь – усугубляет уже нарушенную работу сердца и увеличивает площадь поражения миокарда из-за чего кардиосклероз становится более обширным.
- Гипертония – вызывает дистрофию, разрушение и склеротирование участков миокарда, которые не выдержали перегрузки из-за высокого давления.
- Миокардиодистрофия – поражение сердечной мышцы, которое связано с нарушением метаболических процессов миокарда.
- Атеросклероз – ухудшается гемодинамика, происходит некроз сердечной ткани и активизируется процесс рубцевания из-за поражения сосудов.
- Сахарный диабет – развивается кислородное голодание в результате поражения мелких сосудов, из-за чего происходит разрушение кардимиоцитов и замещение их соединительной тканью.

К факторам, из-за которых может развиться кардиосклероз относят:
- лишний вес;
- много стрессов;
- недостаточное количество физической нагрузки;
- неправильное питание;
- авитаминоз;
- наследственный фактор;
- переедания.
Причины кардиосклероза
Все причины кардиосклероза можно разделить на несколько больших групп:
- атеросклеротическая форма;
- миокардитическая форма;
- постинфарктный кардиосклероз;
- другие причины.
Атеросклеротическая форма
недостаток кислородаишемической болезни сердцаатеросклерозхолестеринаПричинами сужения коронарных сосудов, в свою очередь, являются:
- Нарушение обмена жиров. Повышенный уровень холестерина в крови считается основным фактором, способствующим развитию атеросклероза. Его излишек откладывается в коронарных сосудах, сужая их просвет.
- Хроническая гипертония (повышенное артериальное давление). При повышенном артериальном давлении кровь в сосудах движется быстрее. Это создает завихрения в ее потоке и способствует отложению холестерина.
- Курение. Никотин, содержащийся в табачном дыме, вызывает временный спазм сосудов сердца. Из-за этого на некоторое время ухудшается кровоснабжение сердечной мышцы. Кроме того, регулярное курение повышает уровень холестерина в крови, способствуя и механическому сужению сосудов.
- Ожирение. При ожирении на сердце дается дополнительная нагрузка. Оно должно работать быстрее и сокращаться сильнее, чтобы обеспечивать кислородом большее количество тканей. Кроме того, полным людям хуже дается физическая нагрузка, что увеличивает риск ишемии.
- Генетические факторы. Ряд генетических факторов может влиять на ширину сосудов (узкие от рождения коронарные сосуды) или на обмен веществ. Наследственность может быть и одной из причин накопления холестерина.
- Стресс. Длительный стресс ведет к повышенному уровню гормонов надпочечников в крови. Это отражается на обмене веществ и тонусе сосудов, повышая риск развития атеросклероза.
Миокардитическая форма
миокардитПричинами миокардитов чаще всего являются следующие заболевания:
- вирусные инфекции (вирус Коксаки, цитомегаловирус, вирус краснухи, гриппа, вирус Эпштейна-Барр и др.);
- бактериальные инфекции (стрептококки, менингококки, стафилококки, дифтерийная палочка, и др.);
- поражения грибками (кандидоз, аспергиллез);
- другие инфекции (трихинеллез, токсоплазмоз, сыпной тиф);
- аллергия на лекарственные средства;
- системные воспалительные заболевания;
- токсические поражения сердца (алкоголь, наркотики).
Другие причины
К более редким причинам развития кардиосклероза относятся:
- Радиационное облучение. Радиационное излучение способно проникать в толщу тканей и повреждать самые разные органы и системы. При облучении сердечной мышцы могут произойти перестройки на молекулярном уровне в строении клеток и их повреждение. Со временем это приводит к усиленному образованию соединительной ткани и развитию кардиосклероза. Оно может произойти быстро (в течение месяцев после облучения, если доза была высокой) либо замедленно (через годы после облучения, если доза была низкой).
- Саркоидоз сердца. Саркоидоз – это системное заболевание, способное поражать самые разные ткани организма. При сердечной форме имеет место образование воспалительных гранулем в миокарде. На фоне лечения образования могут исчезнуть, однако на их месте появятся очаги соединительной ткани. Таким образом, может развиться очаговый кардиосклероз.
- Гемохроматоз. При гемохроматозе наблюдается усиленное отложение железа в ткани сердца. Со временем это дает токсический эффект с развитием воспалительного процесса и разрастанием соединительной ткани. Кардиосклероз при этом охватывает всю толщу сердечной мышцы, нередко задевая и эндокард.
- Идиопатический кардиосклероз. Идиопатическим называется кардиосклероз, развившийся без видимых причин. Предполагается, что в его основе лежат неоткрытые до сих пор механизмы. Активно обсуждается возможность существования наследственных факторов, которые на определенном этапе жизни провоцируют рост соединительной ткани.
- Склеродермия. При склеродермии поражение сердца является одним из наиболее опасных осложнений. Процесс роста соединительной ткани начинается с капилляров, которыми богат миокард. Сердце при этом увеличивается в размерах из-за утолщения стенок. Признаков воспалительного процесса или разрушения кардиомиоцитов не наблюдается.


