Что делать, если жжёт вены на ноге?
Содержание:
- Профилактические мероприятия
- Медикаментозное лечение жжения
- Возможные последствия
- Лечение артрита голеностопного сустава
- Профилактика фотодерматозов
- Как проявляется варикозное расширение вен стоп
- Рекомендации и правила занятий спортом при варикозе
- 7 Народные средства
- Из-за чего возникает ощущение жжения в венах ног?
- Лечение
- Симптомы
- Виды и причины возникновения
- Доктор, что со мной?
Профилактические мероприятия
Предотвратить появление ощущения горящей кожи на ногах можно, соблюдая следующие правила:
- Своевременно выявлять и полноценно пролечивать заболевания внутренних органов, патологии опорно-двигательного аппарата.
- Носить качественную, подобранную по размеру повседневную обувь на низком каблуке, периодически ее обрабатывать антигрибковыми средствами.
- Ежедневно массировать ноги перед сном.
- Давать ногам отдых, избегать физического перенапряжения, травмирований.
- Ходить босиком.
- При сидячей работе нужно периодические вставать и совершать неспешные пешие прогулки.
- Соблюдать правильный рацион питания: есть натуральные продукты, свежие овощи и фрукты.
- Предупреждать авитаминозы, не допускать переохлаждения конечностей, нижних отделов позвоночного столба.
Ведение здорового образа жизни, наблюдение за состоянием своего здоровья, адекватное лечение имеющихся болезней предупредит появление неприятного недуга и сможет значительно облегчить пациенту жизнь.
Медикаментозное лечение жжения
Главный принцип лечения любого недуга, в том числе когда горят ступни ног, выявление и устранение причины.
Когда данный неприятный синдром вызван аллергией, то здесь необходимо использовать любое антигистаминное средство. Причем оно может быть, как наружного, так и внутреннего применения.
В зависимости от основного заболевания, синдромом которого является дискомфорт в ступнях, могут применяться:
- препараты антимокозного действия, т.е. противогрибковые (Нафтифин, Миконазол);
- противосудорожные препараты, антиоксиданты, обезболивающие препараты (Ибупрофен, Диклофенак) или трициклические антидепрессанты;
- витаминный комплекс с обязательным содержанием витаминов группы В;
- бигуаниды, ингибиторы, меглитиниды и другие препараты, необходимые для лечения диабета;
- спазмалитики, гангиоблокаторы, препараты для улучшения вязкости крови – используют при эндартериите;
- группа препаратов для лечения варикозного расширения вен – венотоники, анальгетики, препараты для стабилизации капилляров, антигипоксанты;
- при тромбофлебитах применяют антикоагулянты и фибринолитики;
- противоподагрические средства.
При проблемах с плоскостопием лечение будет заключаться в приеме обезболивающих препаратов и использовании специальных ангиопротекторов. Также необходим курс лечебного массажа и специальная гимнастика, специальная обувь и физпроцедуры.
Возможные последствия
При таком состоянии человеку очень важно обратиться за помощью к врачу. Если врач выявил сахарный диабет, то он назначает комплексный и длительный курс лечения. С помощью приема специальных лекарственных препаратов можно восстановить уровень глюкозы в крови
Чтобы избежать быстрого распространения бактерий и подавить скорость их размножения, следует тщательно соблюдать гигиену ног и следить за их состоянием. При неоказании правильного лечения на ногах человека могут возникнуть трофические язвы, а также нагноения
С помощью приема специальных лекарственных препаратов можно восстановить уровень глюкозы в крови. Чтобы избежать быстрого распространения бактерий и подавить скорость их размножения, следует тщательно соблюдать гигиену ног и следить за их состоянием. При неоказании правильного лечения на ногах человека могут возникнуть трофические язвы, а также нагноения.
Предлагаем ознакомиться Утренняя зарядка для женщин после 60
Если вы чувствуете, что подошвы горят огнем, незамедлительно обращайтесь к врачу. Вероятно, данный симптом свидетельствует о серьезном нарушении (сахарный диабет, тромбофлебит и т.д.), которое при несвоевременном лечении может привести к усугублению состояния.
Используя народные и медикаментозные препараты, вы сможете только временно купировать признаки заболеваний, но не вылечить его. Только комбинированный метод лечения помогает полностью вылечить заболевание и предотвратить неприятные последствия.
Лечение артрита голеностопного сустава
Как лечить артрит голеностопного сустава у того или иного пациента, решает врач. Основной задачей лечения артрита голеностопного сустава является устранение болевого синдрома и подавление прогрессирования заболевания. Во время ремиссии проводится реабилитация для восстановления функции голеностопа и стопы.
Индивидуально подобранное комплексное лечение артритов стопы и голеностопа включает в себя медикаментозную терапию, различные виды немедикаментозного лечения и народные средства.
Медикаментозная терапия
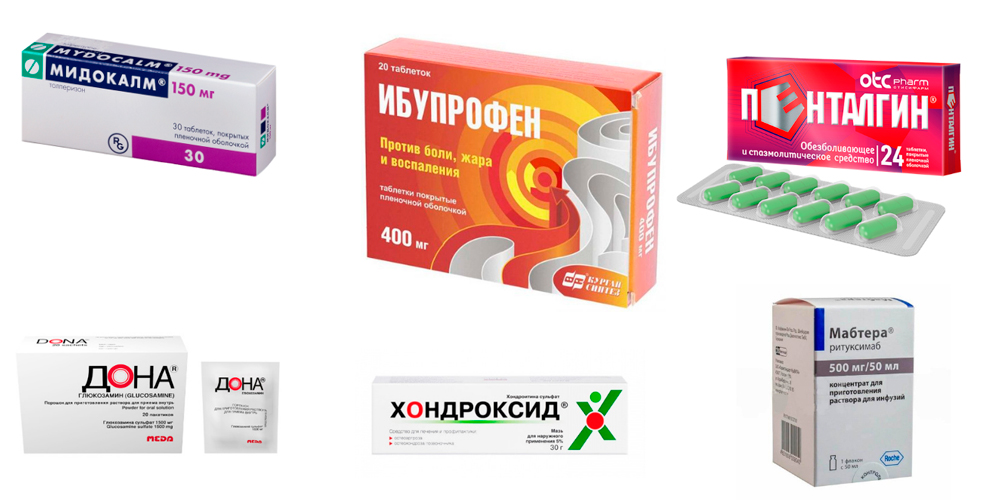 Препараты для лечения артрита голеностопа
Препараты для лечения артрита голеностопа
Подбор лекарственных препаратов зависит от клинической формы артрита суставов стопы и голеностопа, особенностей его течения, наличия у пациента сопутствующих заболеваний.
Для устранения болей, воспаления и отека назначают лекарственные препараты из группы нестероидных противовоспалительных средств – НПВС (Диклофенак, Нимесулид, Ибупрофен и др.). В зависимости от выраженности симптомов лекарство назначается в виде инъекций (уколов), таблеток для приема внутрь, ректальных суппозиториев (по эффективности свечи не уступают инъекционному методу), наружных средств (гелей, кремов, мазей – эмульгель Вольтарен, гель Пенталгин).
При выраженной отечности и болях, не устраняющихся НПВС, назначают глюкокортикостероидные гормоны (ГКС). Их вводят короткими интенсивными курсами, что приводит к быстрому устранению отечности. Часто растворы ГКС вводят непосредственно в суставную полость.
Болевой синдром значительно усиливается за счет мышечного спазма. Чтобы его устранить, назначают миорелаксанты (Мидокалм). Для улучшения обмена веществ в хрящевой ткани применяют хондропротекторы (Хондроксид, Терафлекс, Дона). А для активизации общего обмена – витамины и минералы.
Артрит суставов стопы и голеностопа, в основе которого лежит аутоиммунный процесс, лечат лекарствами, подавляющими активность иммунной системы. Это препараты базисной терапии (Метотрексат, Сульфасалазин, Лефлуномид), а также препараты из группы биологических агентов, в состав которых входят антитела и цитокины (ритуксимаб — Мабтера, Реддитукс).
Если причиной артрита суставов стопы и голеностопа является инфекция, назначают антибиотики.
Немедикаментозные методы
Лечение артрита голеностопного сустава немедикаментозными методами включает:
- Иммобилизацию голеностопа и стопы при выраженных воспалительных процессах. В настоящее время с этой целью чаще всего назначают ношение ортезов – ортопедических устройств, фиксирующих голеностоп и стопу в определенном положении. Ортез эффективно снижает нагрузку на голеностоп, устраняет его дополнительное травмирование при ходьбе. Все это способствует восстановлению функции конечности.
- Физиотерапевтические процедуры – включаются в сосав комплексного лечения артрита на любой стадии. Электрофорез с анальгетиками и ГКС хорошо устраняет отек и боль, лазеро- и магнитотерапия способствуют восстановлению суставной функции.
- Лечебная физкультура (ЛФК) – назначается при лечении артрита стопы и голеностопа сразу после устранения сильных болей и отека, предупреждает развитие анкилозов. Комплекс упражнений назначается врачом и осваивается под контролем инструктора ЛФК. Результатом систематического выполнения упражнений является восстановление функции голеностопа.
- Массаж проводится на стадии ремиссии, улучшает кровообращение, способствует восстановлению суставных тканей.
- Рефлексотерапия (иглоукалывание, моксотерапия, точечный массаж) – отлично снимают воспаление, боль, восстанавливают работу голеностопа и стопы.
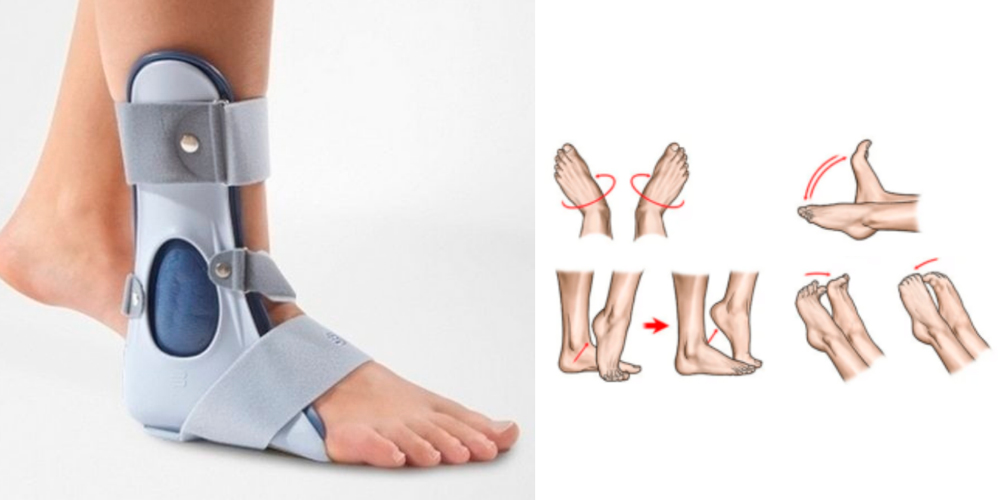 Ортез для иммобилизации голеностопного сустава и упражнения ЛФК для лечения артрита голеностопа
Ортез для иммобилизации голеностопного сустава и упражнения ЛФК для лечения артрита голеностопа
Народные методы
Лечение артрита стопы и голеностопа народными методами может входить в состав комплексного лечения по назначению врача:
- растирание; взбить белок одного яйца, добавить по чайной ложке сухой горчицы (без горки) и камфорного масла, 2 чайных ложки водки; смешать, хранить в холодильнике, втирать в область голеностопа и стопы на ночь;
- обезболивающие компрессы; кору вяза высушить, измельчить в порошок, добавить немного воды для получения кашицеобразной массы, выложить на салфетку, приложить к голеностопу, сверху прикрыть полиэтиленом, утеплить и оставить на ночь;
- обезболивающая мазь; смешать в равных объемах высушенные и растертые в порошок листья черной смородины, траву донника, корень одуванчика; 10 г смеси смешать с 40 г вазелина и использовать как обезболивающую мазь.
Хруст в суставах — когда стоит беспокоиться
Внутрисуставные инъекции гиалуроновой кислоты
Профилактика фотодерматозов
- избегать нахождения под открытыми солнечными лучами, носить головные уборы с полями или козырьком и максимально закрытую одежду из натуральных тканей (синтетическая ткань пропускает УФ лучи);
- пользоваться солнечными очками, солнцезащитными кремами с фактором защиты не менее 30-50;
- отказаться от использования косметики, духов, лекарственных средств, если причина в них;
- не проводить скрабирование кожи перед инсоляцией, т. к. роговой слой выполняет защитную функцию;
- в некоторых случаях помогает проведение в начале весны дозированного УФ-облучения с постепенным увеличением дозы для создания устойчивости к солнечному облучению.
Как проявляется варикозное расширение вен стоп
Успех лечения варикоза стоп напрямую зависит от того, насколько своевременно начаты терапевтические мероприятия. Чем раньше это произойдет – тем эффективнее они будут
Однако для раннего начала лечения нужно вовремя обратить внимание на самые первые признаки развития патологии. К ним относятся ощущение тяжести и усталости в ногах, возникающее в конце дня
Может отмечаться умеренная ноющая боль, ощущение распирания, отечность, которые после отдыха проходят самостоятельно.
Оставшись без лечения на начальной стадии, варикозная болезнь постепенно прогрессирует, появляются визуальные признаки расширения сосудов – сначала мелких капилляров (сосудистые «звездочки», «сетка»), а затем и более крупных вен (узлы). Боль и отечность усиливаются, становятся постоянными, могут беспокоить периодические мышечные спазмы.
При отсутствии лечения могут возникать осложнения варикозной болезни: тромбоз, появление трофических язв. Тромбы образуются в расширенных венах вследствие застоя в них крови и могут перемещаться по кровеносной системе, закупоривая артерии, питающие жизненно-важные органы – например, сердечную мышцу, головной мозг, глаз. Трофические язвы – результат нарушения питания тканей вследствие застоя крови. Они крайне трудно заживают, могут инфицироваться гноеродными бактериями.
Рекомендации и правила занятий спортом при варикозе
Чтобы спортивные нагрузки приносили пользу больному, следует придерживаться таких правил техники безопасности:
Для снижения нагрузки на расширенные вены ног перед тренировкой нужно надеть специальное компрессионное белье (гольфы, чулки, колготки) или использовать эластичный бинт
Чтобы добиться оптимальной степени компрессии, важно правильно выбрать размер компрессионного белья
Во время тренировки рекомендуется пить много воды. Это необходимо, чтобы предотвратить обезвоживание, вызывающее повышение вязкости крови. Изменение реологических свойств крови может привести к образованию тромбов и спровоцировать опасные для жизни состояния.
Тренируясь, желательно избегать длительных статических нагрузок и не поднимать тяжести. Силовые упражнения на нижние конечности допустимы на ранних стадиях варикоза, но выполнять их следует сидя или лежа.
После тренировки врачи рекомендуют лечь на спину и приподнять ноги вверх. В таком положении нужно лежать 5-10 минут, чтобы стимулировать отток крови из вен. Это снижает нагрузку на сосуды нижних конечностей. Такое упражнение рекомендовано также после тяжелого трудового дня.
Выполняя спортивные упражнения, важно прислушиваться к реакции организма. Боль, дискомфорт, судороги, общая слабость – веские причины прекратить тренировку
Упражнения можно выполнять в домашних условиях, самостоятельно в спортзале или с тренером. Последний вариант снижает риски для человека, больного варикозной болезнью.
Рекомендуемые виды физической нагрузки
При патологиях вен предпочтение следует отдавать видам спорта, не создающим высокой нагрузки на сосуды. Полностью безопасны для больных варикозом такие виды спорта:
Плавание и динамичные упражнения в воде (аквааэробика) – вода оказывает мягкое компрессионное воздействие, увеличивая циркуляцию крови и устраняя венозный застой.
Спортивная ходьба – ежедневные прогулки в умеренном темпе положительно влияют на сердечно-сосудистую систему. Оптимальная продолжительность ходьбы составляет 30-40 минут. Врачи и тренеры рекомендуют практиковать скандинавскую ходьбу с палками.
Велоспорт. Велосипедные прогулки по относительно ровной местности укрепляют сосудистые стенки. Езда на велосипеде допустима только в специальном компрессионном белье.
Легкий бег трусцой — бег со скоростью 7-8 километров в час стимулирует кровообращение, повышает тонус сосудов, улучшает общее состояние человека.
Специальная гимнастика – существует комплекс упражнений, разработанный и одобренный врачами флебологами. Ознакомиться с ним можно на приеме доктора.
Гольф – игра связана с постоянным передвижением по полю, что способствует эффекту спортивной ходьбы.
Существует также перечень видов спорта, которые допустимы только после консультации с врачом флебологом:
- танцы;
- занятия на тренажерах;
- фитнес;
- стретчинг;
- лыжный спорт;
- йога.
Возможно сочетание физических нагрузок и дыхательных практик.
Запрещенные виды спорта при варикозе
Пациентам с варикозным расширением вен категорически запрещены следующие спортивные дисциплины:
- степ-аэробика;
- командные виды – футбол, баскетбол, хоккей;
- большой теннис;
- тяжелая атлетика;
- бодибилдинг;
- единоборства;
- интенсивный бег;
- прыжки на скакалке;
- прыжки в длину и высоту;
- катание на сноуборде;
- мотоспорт;
- конные прогулки.
Противопоказан также любой экстрим, включая дайвинг, прыжки с парашютом, серфинг, бейсджампинг.
Абсолютные противопоказания
Чрезвычайно опасными для больных варикозом могут быть любые ударные виды спортивных нагрузок. Это связано с частым сочетанием расширения вен с тромбозом. Ударные нагрузки могут спровоцировать отрыв тромба. Это угрожает не только здоровью, но и жизни человека. К ударным дисциплинам относят дзюдо, джиу-джитсу, самбо, вольную борьбу и т.д.
Спорт после операции
После удаления варикозных вен занятия спортом не противопоказаны. Современные безопасные методы проведения операций позволяют вернуться к физической активности уже через 2-3 недели после процедуры. Точное время зависит от объема вмешательства и состояния здоровья пациента. При применении лазерных или радиочастотных методик период восстановления обычно не превышает 2-х недель. Однако занятия спортом после операции допустимы только после консультации с лечащим врачом.
7 Народные средства
Конечно, они не должны быть единственным средством лечения; их применение обязательно должно согласовываться с врачом. Широко применяются компрессы на 1 час с голубой глиной или же с заваренными почками хвои с шишками хмеля. После проведения компрессов дополнительного смазывания кожи не требуется. Рекомендуется применение различных разминаний для пальцев, стопы и пяток.
При отдыхе ноги всегда должны быть приподняты. Хорошую помощь оказывают контрастные обливания ног, последнее должно быть с более прохладной водой. В воду можно добавлять различные травы: полынь, мяту, календулу, кору дуба, ромашку, череду, вербену, масла эвкалипта, чайного дерева, лаванды, пихтовое. Полезен будет массаж стопы ментоловым кремом, особенно хорошо проводить эту процедуру вечером перед сном. Для массажа можно использовать подручные средства: аппликатор Кузнецова, скалку, массажный коврик.

Протирание кусочком льда в течение 3 минут тоже может помочь. А вот парить ноги с содой или чем-то другим не стоит: высокая температура сосуды не укрепляет, как и слишком холодная. Приветствуется ходьба босиком по песку, гальке, перловке, гречке, гороху, рису — достаточно 10 мин такого топтания. Нелишним будет протирание икр и ступней соком лимона на ночь или соком алоэ. Мазь Звездочка очень хорошо помогает снять зуд ввиду содержания в ней мяты и эвкалипта. Можно делать теплые ножные ванны на 30 мин с добавлением соды, они хорошо помогают снять зуд и раздражение кожи.
Из-за чего возникает ощущение жжения в венах ног?
К сожалению, сразу определить причину этой проблемы крайне сложно, поскольку жжение в вене не указывает на конкретное заболевание. Более того, порой оно не связано с тяжёлыми патологиями.
Все причины симптома можно поделить на две группы: физиологические и патологические.
Физиологические факторы:
Ношение неудобной обуви
В такой обуви давление на ноги усиливается, что нарушает кровообращение и влияет на нервные окончания. Также могут возникнуть проблемы с венами.
Долгая неподвижность
В некоторых случаях жжение в ногах наблюдается утром. В неподвижных ногах ухудшается кровообращение, а значит, давление на венозные стенки возрастает. Кроме того, некоторые люди спят в неудобной позе. Это тоже влияет на сосуды.
Резкое изменение температуры ног
Если люди долго находятся на морозе в неподходящей одежде, то их вены сужаются. В помещении тело нагревается, отчего сосуды быстро расширяются — порой это вызывает сильную боль и жжение.
Травмы
Переломы и другие механические повреждения могут повлиять на нервные окончания. В результате появляется чувство онемения. Или жжения.
Обезвоживание
Когда из организма выходит влага, он также теряет кальций, магний и другие минеральные вещества. Это влияет на ткани и сосуды. Человек чувствует покалывание, жжение, а иногда судороги.
Большие физические нагрузки
Порой жжение возникает в уставших мышцах ног. Оно продолжается недолго. Обычно проблема исчезает после хорошего отдыха.
Нехватка витаминов
Дефицит витаминов влияет на общее состояние организма, а также провоцирует различные симптомы. В том числе жжение.
Курение
Заядлых курильщиков часто беспокоят неприятные ощущения в ногах из-за кислородного голодания и недостатка витамина C. Причина в том, что курение вредит органам дыхания и нарушает кровообращение.
Как видите, физиологических причин жжения вен очень много.
Однако в большинстве случаев симптом быстро исчезает при устранении фактора его появления. Даже без медицинской помощи.
Более опасны патологические факторы:
Болезни суставов
При ревматизме, артрите и других патологиях воспаление нередко переходит с соединительных тканей на сосуды. Пациенты чувствуют жжение и покалывание.
Сахарный диабет
Многие осложнения этого заболевания влияют на вены. В том числе, время от времени возникает ощущение жжения в сосудах.
Грибковые патологии
Когда грибок поражает стопу, он вызывает неприятный запах, шелушение кожи и ломкость ногтей. Вдобавок некоторые пациенты жалуются на покалывание и жжение.
Проблемы с позвоночником
Речь идёт о травмах и различных болезнях. Например, сколиоз или межпозвоночные грыжи могут сдавить некоторые кровеносные сосуды, отчего появится чувство жжения.
Аллергия
Некоторая одежда, обувь и косметические средства вызывают аллергическую реакцию, которая провоцирует зуд и жжение.
Опухоли
Крупные новообразования сдавливают нервы и вены. В этом случае жжение может не прекращаться весь день. Иногда возникает сильная боль.
Болезни сердца и сосудов
При варикозе и других патологиях вен пациенты страдают не только от жжения. Обычно это лишь первый симптом. Потом появляются отёки, сосудистые звёздочки и толстые скрученные сосуды.
Избавиться от жжения в ногах при варикозе гораздо сложнее, чем от неприятных ощущений после травм или чрезмерных нагрузок. Проявления болезней могут ослабевать. Но они не исчезнут без лечения самой патологии.
Поэтому чуть позже мы поговорим о современных методах борьбы с варикозным расширением вен.
А пока завершим рассказ о жжении в сосудах.
Лечение
Выбор методов лечения патологии осуществляется лечащим доктором и зависит от причины, вызвавшей появление недуга. Больному в зависимости от установленного диагноза назначаются прием лекарственных препаратов, физиотерапия. Достаточно эффективными оказываются и нетрадиционные средства.
Медикаментозная терапия
Для снижения болезненности в области ног прописывают:
- Напроксен,
- Ибупрофен,
- Парацетамол,
- Трамадол.
Одновременно с обезболивающими лекарствами больному должна назначаться терапия, направленная на устранение первопричины патологии. Если не оказывать воздействие на источник недуга, неприятные проявления не прекратятся.

Физиотерапия
Физиотерапевтические процедуры усиливают действие лекарственных препаратов, ускоряют их всасывание, активизируют кровообращение и циркуляцию лимфы, способствуют лучшему питанию тканей, благотворно влияют на состояние внутренних органов.
Назначается физиотерапия при травмировании конечностей, венозной или артериальной недостаточности, нарушении обмена веществ. Больным в зависимости от диагноза прописываются электрофорез, парафиновые и озокеритовые ванны, массаж, лечебная физкультура.
Физиотерапию нельзя назначать, когда у пациента диагностированы:
- гемолитические и геморрагические синдромы,
- почечная, печеночная, сердечная недостаточность,
- заболевания крови,
- онкологические новообразования.
Народная медицина
Избавиться от ощущения горящих пяток помогают народные средства. В борьбе с недугом рекомендуют использовать средства, которые легко сделать в домашних условиях:
- ванночки с добавлением липового цвета, цветков ромашки, соли, полыни, календулы,
- компресс с нашатырным спиртом и подсолнечным маслом,
- примочки на основе отвара из веток вербы,
- голубая глина: компонент разводят водой, наносят на подошву ног, сверху укутывают пленкой, смывают прохладной водой через несколько часов,
- лимонный сок: им смазывают кожу ступней,
- спиртовая растирка: в 100 мл жидкости размешать две ст. ложки оливкового масла.
Чтобы устранить проблему горящих пяток, рекомендуют делать ручной массаж стоп. Также можно использовать специальный массажный коврик.
Симптомы
Симптомы ладонно-подошвенного синдрома и ладонно-подошвенной кожной реакции могут появиться спустя 3–6 недель после начала химиотерапии. В зависимости от того, какое лекарство вы принимаете, на ваших ладонях и подошвах ступней могут проявиться любые из указанных ниже симптомов:
- острое покалывание или боль, похожая на жжение, особенно в кончиках пальцев рук и ног;
- сухая, потрескавшаяся, чешуйчатая или шелушащаяся кожа;
- утолщенная кожа, внешне напоминающая мозоль;
- слабое или ярко выраженное покраснение;
- отека.
- волдыри;
Симптомы ладонно-подошвенной кожной реакции обычно появляются на тех частях тела, которые подвергаются сильному давлению, например на подушечках пальцев ног, в промежутках между пальцами ног и на боковых поверхностях ступней.
Симптомы ладонно-подошвенного синдрома и ладонно-подошвенной кожной реакции могут проявляться с различной силой — от легкого дискомфорта до болезненного ощущения, которое может не давать вам заниматься обычными делами. Возможно, вам будет трудно брать небольшие предметы, такие как ручка или вилка. Могут возникать сложности с застегиванием пуговиц на одежде. Некоторые люди испытывают затруднения при ходьбе.
Симптомы обычно проходят после снижения дозы химиотерапии или по окончании курса лечения. Кожа начинает восстанавливаться спустя несколько недель.
Виды и причины возникновения
Выделяют две формы заболевания: идиопатическая (первичная) и вторичная. В первом случае проблема возникает без видимой причины и нередко является наследственной. Именно эта разновидность встречается у молодых.
Вторичная форма синдрома беспокойных ног возникает на фоне различных заболеваний и состояний. В список причин входит:
- травмы головного или спинного мозга (ушибы, сотрясения, сдавление и т.п.);
- авитаминоз, нехватка минералов: наиболее часто развитие заболевания провоцируется дефицитом витаминов В1, В9, В12, а также кальция и магния;
- беременность, особенно вторая ее половина (проблема связана с возросшей потребностью в микроэлементах);
- почечная недостаточность и нарушение баланса электролитов, возникающее на ее фоне;
- сахарный диабет;
- анемия (недостаток железа в крови);
- хронический или однократный сильный стресс;
- чрезмерные физические нагрузки;
- рассеянный склероз;
- ревматоидный артрит;
- нарушение работы щитовидной железы, сопровождающееся избытком или недостатком ее гормонов;
- злоупотребление алкоголем или наркотиками;
- болезни вен нижних конечностей: варикозное расширение, флебит, тромбофлебит;
- амилоидоз: тяжелое системное нарушение белкогвого обмена;
- хроническая обструктивная болезнь легких;
- болезнь Паркинсона;
- чрезмерное употребление кофеина.
- заболевания желудочно-кишечного тракта: целиакия, дисбактериоз, болезнь Крона;
- употребление некоторых препаратов (антидепрессантов, антигистаминных и т.п.).
Развитие патологии в детском возрасте часто возникает на фоне синдрома дефицита внимания и гиперактивности (СДВГ).
Доктор, что со мной?
Если ноги (или одна нога) отекли и покраснели, рекомендуем обратиться к врачу. Особенно если отеки возникают регулярно. Как считают специалисты, отеки — это не норма. Даже если вы весь день стоите на ногах и устаете, наличие повторяющихся отеков все равно говорит об определенных нарушениях.
Не занимайтесь самолечением, особенно если отмечаете покраснение на ноге и боль. Подобное состояние может быть следствием травмы на которую вы в первый момент не обратили внимания. А может говорить о наличии серьезного заболевания (в том числе тромбофлебита), при котором надо как можно быстрее получить профессиональную медицинскую помощь.
Причин для отека и покраснения ноги может быть несколько.


