Боли в тазобедренном суставе: причины, профилактика
Содержание:
- Основные функции
- Типы эндопротезов тазобедренного сустава
- Профилактика боли в тазобедренном суставе
- ОБРАЩЕНИЕ ГЛАВНОГО ВРАЧА:
- В результата смягчается боль и замедляется процесс развития болезни.
- Анатомия области тазобедренного сустава
- Как сохранить суставы здоровыми
- 6 популярных процедур, на которые вас могут направить
- Лечение остеом
- Как понять, что у вас коксартроз
- Лечение остеоартроза тазобедренного сустава
- Лечение туннельного синдрома запястья
- Лечение дисплазии тазобедренного сустава
- Лечение неврита локтевого нерва
- 2.Причины боли в ногах
- Реабилитация после замены тазобедренного сустава
Основные функции
Анатомия тазовой кости человека наделена сложной структурой и выполняет следующие функции.
Опорная – для поддержания позвоночника. Защитная – предостерегает внутренние органы тазобедренного пояса от внешних физических воздействий и повреждений: мочевины, кишечника и органов размножения
Она считается самой важной функцией, так как оберегает жизненно важные органы человеческого организма. Тазобедренный отдел служит центром тяжести опорно-двигательного аппарата
Кроветворная – способствует выработке крови, благодаря большому количеству красного костного мозга.. Поскольку основной функцией таза является защита, то при его повреждении есть риски возникновения осложнений, связанных с поражением внутренних органов тазового пояса
Поэтому травматизм тазобедренного отдела чаще всего влечет за собой тяжелые последствия
Поскольку основной функцией таза является защита, то при его повреждении есть риски возникновения осложнений, связанных с поражением внутренних органов тазового пояса. Поэтому травматизм тазобедренного отдела чаще всего влечет за собой тяжелые последствия.
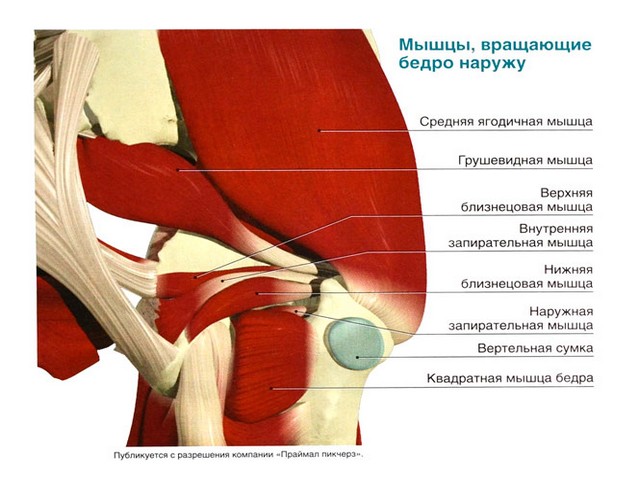
Типы эндопротезов тазобедренного сустава
Эндопротезы могут быть однополюсными или тотальными. Однополюсные конструкции состоят из одного компонента, тотальные представляют собой искусственный сустав целиком.
Однополюсными протезами ТБС пользуются в случае травм у людей пожилого возраста или в ослабленном состоянии. Их можно применять, если у пациента нет существенных изменений вертлужной впадины в результате артроза.
Эта операция отличается низкой травматичностью, что увеличивает количество рекомендаций к ее применению. Для замены бедренного фрагмента требуется меньше времени, уменьшается потеря крови. К сожалению, срок службы отдельного компонента ниже, чем тотального эндопротеза. Бедренный компонент служит от 2 до 5 лет, поэтому по окончании срока службы, больному приходится ложиться на проведение ревизионной операции.
Тотальное эндопротезирование подразумевает полную замену сустава искусственной конструкцией, состоящей из головки бедренной кости и вертлужной впадины. Такие устройства служат существенно дольше, чем однополюсные эндопротезы.
Искусственные суставы подразделяются по типу протезов с фиксацией элементов на цементные и бесцементные.
Цементный эндопротез (цементную фиксацию) применяют в случае высокой пористости костной структуры. В суставную впадину и канал бедренной кости помещают специальное вещество – костный цемент. Оно увеличивает степень фиксации элементов, создавая для них опору, перераспределяя нагрузку. На увеличение срока и качества реабилитации практически не влияет, поскольку могут использоваться разные пары трения.
Молодым пациентам с хорошим качеством костной ткани лучше использовать бесцементный эндопротез (с бесцементной фиксацией). Эндопротезы для бесцементного крепления (press-fit) имеют специальное пористое покрытие. Со временем в поры покрытия прорастает кость, и протез оказывается зафиксирован еще крепче.
Профилактика боли в тазобедренном суставе
Лучшим средством борьбы с данной проблемой считается профилактика. Для того, чтобы сохранить хорошее здоровье и предотвратить болезнь, достаточно соблюдать простые рекомендации. Активный образ жизни и минимальные физические нагрузки позволят избежать болезни суставов.
Немаловажную роль в этом вопросе играет правильное питание. Сбалансированный рацион, из которого исключены копченые, соленые продукты, кондитерские изделия и спиртные напитки является основой здоровья. В профилактических целях стоит избегать повышенных нагрузок на суставы.
Для снижения нагрузок на таз рекомендуется применять специальные бандажи. Благоприятное действие на здоровье на кости оказывает ношение удобной ортопедической обуви.
ОБРАЩЕНИЕ ГЛАВНОГО ВРАЧА:
Зачастую при обследовании пациента врачи обращают внимание лишь на кости, связки, суставы. При этом ничего не говорится о мышцах, функция сокращения которых играет немалую роль в жизни человека
Ослабление мышц приводит к истончению, деформации костей.
К сожалению, распространённые способы терапии лишь усугубляют ситуацию, приводя к ещё более сильным болям, мышечной атрофии и ухудшению качества жизни пациентов.
Эффективное лечение невозможно представить без восстановления мышц. Уникальная методика кинезитерапии заключается в лечебном действии, которое подразумевает, в первую очередь, мышечную активность при методичном выполнении комплекса упражнений на специальных тренажёрах.
Все упражнения выполняются пациентами сидя или лёжа, поэтому излишней нагрузки на суставы и кровеносную систему нет, а наши инструкторы-методисты корректируют технику движений и наблюдают за правильностью выполнения действий.
Помните о том, что заболевания позвоночника и суставов — это ещё не приговор, при желании пациента и верном подходе к лечению всё можно исправить!
В результата смягчается боль и замедляется процесс развития болезни.
При запущенных формах болезни проводится эндопропротезирование бедра. Здесь, в зависимости от размера ущерба, пострадавшего региона и возраста пациента — используется либо поверхностный протез McMinn (протезирование головки бедра) или тотальный эндопротез. Современные материалы и новые минимально- инвазивные хирургические методы обеспечивают минимальный стресс и хорошие долгосрочные результаты. Благодаря искусственному суставу восстановливаются функции сустава и исчезают боли. Новое поколение протезов становится привлекательным также и для молодых пациентов, т.к. предлагает высокую прочность и долговечность.
организация приезда
Анатомия области тазобедренного сустава
Тазобедренный сустав является самым крупным сочленением в организме человека. С его помощью соединяется головка бедренной кости с вертлужной впадиной кости таза. Мышечный и связочный аппарат вместе с суставом обеспечивает двигательную функцию конечности. В норме головка тазобедренной кости шарообразная по форме, на всех поверхностях сустава присутствует гладкая хрящевая ткань.
Жидкость внутри сустава называется синовиальной. Она располагается в полости сочленения, благодаря этому происходит уменьшение трения между поверхностями сустава. Синовиальная жидкость снабжает хрящевые структуры полезными компонентами, за счет этого происходит амортизация и равномерное распределение нагрузки.
Есть такие структуры тазобедренного сустава:
- бедренная кость – с ее помощью образуется сустав;
- тазобедренный сустав – является своеобразным шарниром, его поверхность устилает шар гладкой субстанции, благодаря которому происходит двигательная функция;
- головка бедренной кости;
- вертлужная впадина, которая имеет форму чаши;
- хрящ – амортизирует сустав, дает возможность плавного движения костей, он не визуализируется на рентгенографических изображениях;
- таз – это большая уплощенная кость. Она имеет неправильную форму, сужается к центру, расширяется кверху и книзу, передняя поверхность частей соединяется лобковым симфизом, а задняя – с головкой бедренной кости.
Как сохранить суставы здоровыми
- Контролировать массу тела, люди с ожирением больше подвержены развитию суставных патологий.
Интересный факт! Ученые выяснили, что снижение веса хотя бы на 10%, уменьшает риск развития заболевания тазобедренного сустава на 45-50%.
Для здоровья нужна физическая нагрузка, однако умеренная. Кроме того нужно научиться правильно поднимать тяжести без вреда для опорно-двигательного аппарата.
Для здоровья суставов значение имеет сбалансированное питание. Необходимо употреблять продукты, богатые на Омега-3, кальций, витамины А и В. Отличным дополнением станут биологически активные добавки в составе которых коллаген и гиалуроновая кислота.
6 популярных процедур, на которые вас могут направить
1. Радоновые ванны.
Во время принятия ванны радон проникает в кожу и легкие, а затем в кровяной ток. Ионизирующее излучение альфа-частиц стимулирует процессы регенерации в организме. Нормализуется водно-солевой баланс и кровообращение, улучшается метаболизм, ткани в суставах получают дополнительные питательные вещества и кислород. Радоновые ванны часто назначают вместе со скипидарными и бишофитными.
Курс радоновых ванн при артрозе составляет 12-15 процедур по 15-20 минут
2. Теплогрязелечение.
В качестве лечебного вещества используются озокерит, парафин, глина, нафталан, способные долго удерживать тепло и медленно отдавать его телу пациента. Кроме целительного температурного действия, они оказывают и другое благотворное влияние – подпитывают ткани биологически активными веществами. Торфяные аппликации, к примеру, стимулируют метаболизм, способствуют рассасыванию рубцов, увеличивают амплитуду движения в суставах.
Теплогрязелечение совмещает в себе терапию теплом и грязевые аппликации. Поверх аппликации накладывают прогретый термокомпресс, пациента утепляют одеялом и оставляют релаксировать. Противопоказание к теплолечению – синовит, воспаление в суставе.
Курс грязевых аппликаций при артрозе – от 8 до 14 с перерывом в 1-2 дня
3. Магнитотерапия.
Низкочастотное магнитное поле передает суставам магнитные свойства, постепенно «подзаряжает» организм, восстанавливая его и улучшая самочувствие. Дозировка подбирается индивидуально. Во время процедуры необходимо снять металлические украшения и убрать металлические предметы. После курса снижается болевой синдром, улучшается подвижность суставов.
Курс магнитотерапии при артрозе включает 6-12 процедур продолжительностью 15-20 минут
4. Светолечение (Биоптрон).
Инновационный аппарат Биоптрон генерирует поляризованный свет с уникальным лечебным эффектом. Каждая волна несет постоянный энергетический заряд, поэтому излучение характеризуется максимально естественным воздействием. Биоптрон стимулирует положительные биологические процессы в организме – без побочных явлений и передозировок, запускает в суставах регенеративные явления и метаболизм.
Кожа очищается мылом или мягкими косметическими средствами, на нее наносят кислородный спрей. Облучение выполняют под прямым углом на расстоянии 10 см по определенному графику.
Лампа Биоптрон давно используется в комплексном ортопедическом лечении артрозов
5. Амплипульстерапия.
Электролечение также показано при комплексной терапии гонартроза и коксартроза. Проблемные зоны стимулируют переменным током и низкими частотами, которые возбуждают мышечные ткани и активизируют нейроны. Процедура безболезненна, поскольку синусоидальный модулированный ток легко проникает через кожу и не вызывает покалываний или жжений.
Ток подается к суставам через электроды со специальными гидрофильными прокладками, удерживающими жидкость. Размер электродов подбирают под проблемный участок. Их закрепляют в очаге воспаления. Аппарат включают, постепенно увеличивая напряжение до тех пор, пока пациент не ощутит болезненных вибраций. Продолжительность процедуры увеличивают с каждым разом, начиная с 10 минут. Через 2-3 недели при отсутствии осложнений и противопоказаний терапию можно повторить.
Курс амплипульстерапии включает 10-15 сеансов продолжительностью от 10 до 25 минут
6. Ударно-волновая терапия.
УВТ оказывает тепловой, пьезоэлектрический и химический эффекты. Ударная звуковая волна высокой частоты кратковременно воздействует на очаг заболевания, улучшает кровообращение, разрыхляет отложения кальция и фиброзные очаги, вызывающие боль. Длительность акустических импульсов – всего сотые доли секунды, а в перерывах между ними образованное тепло разносится с кровью по тканям.
При лечении артроза тазобедренного сустава и гонартроза используют импульсы малой и средней мощности и не включают аппарат на высокую интенсивность. Звуковые волны стимулируют регенерацию, способствуют прорастанию микрососудов в проблемные области.
УВТ – один из самых эффективных физиотерапевтических методов при артрозе
Лечение остеом
Если опухоль не причиняет больному неудобств, то специалисты медицинского центра «СМ-Клиника» рекомендуют наблюдательную тактику. Если небольшая остеома останавливается в росте, то ее не нужно лечить и удалять.
Лечение остеомы проводится только хирургическим путём. Показания к удалению следующие:
- слишком большой размер;
- боли, вызванные остеомой;
- косметический дефект.
Удаление проводится, если остеома сдавливает соседние органы, причиняя боль и дискомфорт, является эстетическим дефектом, меняет форму костей, вызывает сколиоз, ограничивает подвижность человека, провоцирует болевой синдром. Чаще всего специалисты центра «СМ-Клиника» удалению подлежат опухоли на пазухах носа, челюстях, в слуховых проходах, на бедренных и коленных суставах.
Подготовка к операции стандартная. Это анализы крови и мочи, ЭКГ, флюорография, консультации с терапевтом и анестезиологом. Вмешательство проводится под общим наркозом, в стационаре нужно провести от 1 до 3 дней, в зависимости от объема проведенной операции.
В «СМ-Клиника» работают одни из лучших челюстно-лицевых хирургов и нейрохирургов, которые проводят минимально травматичные операции с применением современных техник и инструментов.
В ходе операции рассекаются мягкие ткани, доступ может быть наружным и внутренним – через слизистые оболочки рта и носа. Удаляется опухоль и часть мягких и костных окружающих ее тканей, чтобы избежать рецидива.
Основные способы удаления:
- кюретаж – наружный доступ, удаление опухоли, выскабливание очага новообразования;
- полное удаление – показано при остеомах в клиновидной пазухе;
- эндоскопическое удаление – проводится при малых размерах опухолей и сложностях доступа к ним, обязательно применяется КТ для контроля над ходом вмешательства, длительность операции – около двух часов.
Если удаление было проведено не полностью, то в 10% случаев возникает рецидив
Поэтому важно обращаться в надежную клинику и к опытному хирургу
Еще один метод удаления остеом – выпаривание лазером. На опухоль направляется лазерный луч, который фактически выжигает ее. Обычно эта методика применяется при небольших новообразованиях.
Как понять, что у вас коксартроз
На разных стадиях заболевания боль имеет различную интенсивность. Вначале пациент периодически ощущает ноющую боль после нагрузок, которая более выражена в паху. На второй стадии она нарастает и не прекращается по ночам. Движения несколько ограничены, в походке появляется характерное раскачивание или хромота. Как правило, на этом этапе человек уже имеет четко поставленный диагноз и проходит лечение.
Если этого не произошло, сочленение становится полностью неподвижным, конечность значительно укорачивается. Консервативное лечение редко помогает – необходима операция.
Большинство людей понимают, что у них коксартроз, только на 2 стадии
Лечение остеоартроза тазобедренного сустава
Как лечить остеоартроз тазобедренного сустава? Коксартроз невозможно одолеть без изменения образа жизни — увеличения физической активности, отказа от вредных привычек, смены рациона и, в ряде случаев, места работы. Терапевтический подход требует комбинации медикаментозных и немедикаментозных методов, в т.ч. обучения пациентов первичной профилактике. Назначается курс противовоспалительных препаратов для вывода в ремиссию, поддерживающий прием хондропротекторов, строгая или нестрогая диета, гирудотерапия и аппаратная физиотерапия, грязелечение. Изредка применяется мануальная терапия — для улучшения подвижности в суставе и облегчения психологического состояния больных (когда наблюдается страх движения, т.н. кинезиофобия). От пациента требуется выход на больничный во время обострения заболевания, ежедневные занятия лечебной гимнастикой в период ремиссии. На третьей стадии, как правило, показано хирургическое вмешательство — эндопротезирование сустава при помощи титановых и других медицинских сплавов, хирургическая реконструкция, артроскопическая санация и другие по показаниям.
Лечение ведется в нескольких направлениях: снятие болевого синдрома, терапия сопутствующих заболеваний, обеспечение самостоятельного передвижения, нормализация метаболизма, стимуляция кровообращения и лимфооттока, профилактика патологий, возникающих вследствие коксартроза, а также устранение условий для прогрессирования болезни. Главная цель терапии — сохранить физическую активность, положительное эмоциональное состояние и трудоспособность пациента, насколько это возможно.
Медикаментозное лечение также делится на два направления: экстренная помощь больному (анальгетики, НПВС и глюкокортикостероиды в виде таблеток и инъекций) и длительная терапия, направленная на укрепление и регенерацию хрящей (хондроитин, глюкозамин, гиалуроновая кислота, витаминно-минеральные комплексы, регидрационные препараты курсами до 6 месяцев в год), улучшение микроциркуляции крови. Допускается инъекционное протезирование синовиальной жидкости, которое сочетает моментальное облегчение состояния с долгосрочной защитой хряща.
Ведущая роль отводится физиотерапии — иглорефлексотерапии, магнитотерапии, электрофорезу, ультрасонофорезу, электромиостимуляции, лечению лазером, УФ и теплом. Положительный эффект также демонстрирует эрготерапия, массаж, занятия плаванием.
Лечение туннельного синдрома запястья
Существуют следующие методы лечения туннельного синдрома (синдрома карпального канала):
1. Консервативное лечение
Если заболевание диагностировать и начать лечить на ранних стадиях, туннельный синдром может быть купирован без хирургического вмешательства.
Фиксация лучезапястного сустава: надевать на ночь ортез для фиксации кисти в физиологическом (нейтральном) положении. Это предотвращает ночное сдавление срединного нерва, что происходит, когда кисть согнута в запястье во время сна. Шины можно также носить во время работы, которая усугубляют симптомы.
- Медикаментозное лечение: Простые препараты могут помочь уменьшить боль, противовоспалительные препараты (НПВП), такие как нимесил, нурофен.
- Смена проф условий: Чтобы избежать положения кисти и действий, которые усугубляют симптомы в вашей профессиональной деятельности, врач может предложить сменить работу. Это может замедлить или даже остановить прогрессирование заболевания.
- Стероидные инъекции: кортикостероидные препараты часто дают облегчение, но симптомы могут вернуться. Препарат вводят непосредственно в карпальный канал.
Если консервативные методы не эффективны в течении 6 месяцев, рекомендуется хирургическое лечение туннельного синдрома запястья.
2. Хирургическое вмешательство
Решение о проведении операции основывается главным образом на выраженности симптомов. В более тяжелых случаях, хирургическое вмешательство проводят сразу, потому что консервативные методы лечения туннельного синдрома вряд ли помогут.
Существует традиционный метод операции — «открытая», когда кожа рассекается непосредственно над карпальной связкой. И существует миниинвазивная методика эндоскопического рассечения карпальной связки, которая выполняется через мини доступ с использованием камеры и специальных инмтрументов.
Хирургическая техника. В большинстве случаев, операция выполняется в амбулаторных условиях под местной анестезией.
Во время операции рассекается карпальная связка (поперечная связка запястья) тем самым осуществляется декомпрессия срединного нерва.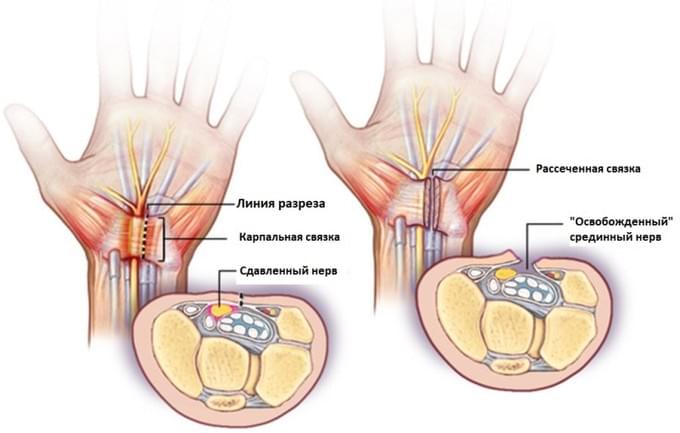
Восстановление. Незначительную боль, отек, скованность в кисти можно ожидать после операции. Для уменьшения возможных послеоперационных последствий, вам будет разработаны индивидуальные реабилитационные программы, включающие в себя целый комплекс мероприятий для качественного восстановления функции кисти.
Незначительные боли в ладони сохраняются обычно в течение нескольких месяцев после операции. Это время нужно нервным волокнам для восстановления.
Вождение автомобиля, ваши повседневные дела могут быть разрешены доктором уже через несколько дней после операции. Так же врач определит, когда вы можете вернуться к работе.
Долгосрочные результаты. Симптомы карпального туннельного синдрома большинства пациентов уменьшились сразу после операции, но полное восстановление может быть постепенным.
Полное восстановление может занять от 1 месяца до года, в случае если заболевание имеет давние сроки и выраженную симптоматику.
Читайте так же статью про заболевание: контрактура Дюпюитрена.
Не занимайтесь самолечением!
Определиться с диагнозом и назначить правильное лечение может только врач. Если у Вас возникли вопросы, можете позвонить по телефону или задать вопрос по электронной почте.
Лечение дисплазии тазобедренного сустава
Лечение при выявлении дисплазии следует начинать незамедлительно. Пока скелетная система не сформировалась окончательно, терапия эффективна и не будет длительной.
Сразу после рождения специалист назначает широкое пеленание ножек, колен. Пеленку складывают таким образом, что свободные ее концы образуют большой треугольник, а из внутренних углов формируется сложенный в несколько раз прямоугольник. Ребенка кладут на пеленальный стол, чтобы верхняя часть треугольника находилась по центру спинки, а концы – под коленями малыша. Плотный прямоугольник находится между ножками.
При этом колени согнуты, бедра отведены в стороны. Прямоугольник подворачивается, и бедра заворачиваются свободными концами пеленки. Как лечить дисплазию тазобедренного сустава у ребенка с помощью свободного пеленания должен показать на консультации специалист и необходимо точно следовать указаниям.
Врач также должен рекомендовать специальные упражнения. Как можно чаще необходимо выкладывать малыша на спинку и разводить ножки, которые согнуты. Полезны водные упражнения после рождения во время купания, плаванье на животе, позволяющие хорошо отводить ножки в стороны.
При тяжелой форме дисплазии, если пеленание не дает ожидаемого результата ортопед может назначить ношение:
- Стремян Павлика – одного из самых эффективных ортопедических устройств. Оно состоит из системы ремней, выполненных из мягких, прочных, гипоаллергенных тканей. С их помощью сустав фиксируется в нужном положении до тех пор, пока суставной аппарат не окрепнет. Стремя обеспечивает подвижность сочленения бедра, что предупреждает некроз эпифиза бедренной кости. Врач назначает ношение стремян ребенку с 3 недель до 9 месяцев.
- Шины Фрейка – пособие выглядит как подушка или перинка с помощью, которой ножки малыша фиксируются в положении разведения, согнутыми. Подушка прокладывается между ножками и крепится с помощью плечевых лямок или широкого пояса. С ростом ребенка конструкция меняется на больший размер. Самый маленький размер шины рассчитан на ребенка в возрасте 1 месяца, а самый большой на девятимесячного.
Когда ребенок начинает ходить, ему устанавливают специальные приспособления-расширители, не мешающие движениям и удерживающие бедра в правильном положении.
Ортопед перед началом лечения обязан предупредить родителей, что процесс выздоровления длительный, требует терпения, упорства и четкого соблюдения рекомендаций. В процессе лечения врач проводит скрининговые исследования. С помощью УЗИ он контролирует процесс созревания тазобедренного сустава, нормальное положение его частей и, при необходимости, вносит коррекции для терапии вывиха.
Для ускорения лечения заболевания методики дополняют физиотерапией:
- массажем;
- бальнеологическими процедурами;
- ЛФК;
- витаминотерапией.
Только ортопед принимает решение, как лечить дисплазию тазобедренного сустава у ребенка. Следует помнить, что заболевание приводит к тяжелым осложнениям, воспалению и деформации сустава (коксартроз, артроз), укорочению конечности, неправильной походке, инвалидности.
В особо сложных случаях и если время упущено назначают оперативное лечение:
- вправление бедра;
- транспозиция ветлужной впадины;
- остеотомия таза с корригирующей остеотомией бедра.
Современные методы лечения предусматривают на ряду с традиционными и медикаментозную терапию. Для улучшения микроциркуляции в тканях сустава назначают детям старше 1 года препараты – Компламин, Теоникол, Курантил, Трентал.
Чем раньше начато лечение, тем лучше результаты будут получены. Дисплазия тазобедренных суставов у детей, лечение которой начинали с трехмесячного возраста, полностью устранялась за срок не более 6 месяцев. Малыши в возрасте 3-6 месяцев лечились от 6 до 9-12 месяцев. В возрасте старше 9 месяцев при том же сроке результат был хуже.
Лечение неврита локтевого нерва
Лечение локтевого неврита проводят по нескольким направлениям:
- Если заболевание вызвано бактериальной инфекцией, назначают антибиотики, если вирусами – противовирусные препараты.
- Если в основе лежат сосудистые нарушения (нерв не получает достаточного количества кислорода и питательных веществ из-за нарушения кровотока), применяют сосудорасширяющие средства.
- Если неврит связан с травмой, нужно разгрузить пораженную руку. Для этого применяют специальные шины.
- Для борьбы с болью и воспалением невролог назначает препараты из группы нестероидных противовоспалительных средств (диклофенак, ибупрофен).
- Для уменьшения отека нерва назначают мочегонные: диакарб, фуросемид.
- Физиотерапевтические процедуры обычно назначают к концу второй недели заболевания. Применяют импульсные токи, УВЧ, ультрафонофорез с гидрокортизоном, электрофорез с новокаином.
Наилучший результат получают, если лечение начато на ранних стадиях, как только появились первые симптомы. Если, несмотря на проводимую терапию, спустя 1-2 месяца не наступает улучшений, невролог может поставить вопрос о хирургической операции.
При возникновении первых симптомов не тяните с визитом к врачу. Чем раньше начато лечение, тем лучшего результата удается добиться. Запишитесь на консультацию к неврологу сейчас. В медицинском центре Международная клиника Медика24 это можно сделать в любое время суток по телефону +7 (495) 230-00-01.
Локтевой нерв имеет смешанное строение: в его состав входят двигательные, чувствительные, вегетативные (отвечающие за регуляцию кровообращения, работы потовых и сальных желез, других функций) волокна. Он выполняет следующие функции:
- Сгибание кисти.
- Сгибание мизинца и безымянного, отчасти среднего пальца.
- Разведение и сведение пальцев.
- Приведение большого пальца.
- Чувствительность внутренней (локтевой) части кисти, мизинца, отчасти безымянного пальца, иногда – среднего пальца.
Соответственно, при неврите локтевого нерва симптомы связаны с нарушением этих функций. Их может выявить и правильно оценить врач во время неврологического осмотра.
2.Причины боли в ногах
Есть несколько категории проблем, которые могут вызвать боль в ногах, дискомфорт и другие вышеперечисленные симптомы. Попробуем разобраться подробнее.
Во-первых, дело может быть в проблемах с кожей ног. Симптомы и вызывающие их заболевания могут быть такими:
- Если во время ходьбы возникает ощущение, что вы ходите по камням, гальке – дело может быть в подошвенных бородавках в нижней части ноги;
- Участки плотной и жесткой кожи на пятках могут появляться из-за мозолей, волдырей на коже или нагрубания кожи из-за неудобной обуви, ходьбы босиком;
- Покраснение, шелушение кожи, жжение и зуд между пальцами ног или на нижней части ноги – признаки грибка стопы (микоза). Еще одна возможная причина — дерматит из-за обуви, которую вы носите;
- Краснота, опухлость и болезненность кожи вокруг ногтя могут быть симптомами вросшего ногтя или инфекции в области ногтей (паронихия);
- Краснота, опухоль ступней, боль в ступнях при ходьбе или при ощупывании – признаки возможной бактериальной инфекции. Заразиться можно в общественных душевых, бассейнах и других похожих учреждениях.
Суставы пальцев ног – очень уязвимый участок. И именно с суставами пальцев ног бывает больше проблем, чем с любыми другими суставами в теле.
- Боль в суставе большого пальца ноги, покраснение, отек и повышенная чувствительность, которая внезапно появляется в суставе большого пальца ноги, может быть вызвана подагрой. Такие же симптомы могут появляться из-за инфекции;
- Если у вас есть опухоль или шишка у основания большого пальца, это может быть бурсит большого пальца стопы;
- Шишка на внешней стороне мизинца может быть из-за бурсита;
- Боль в суставах пальцев ног, скованность и отек – общие симптомы бурсита, артрита, волчанки или подагры.
Боль в ноге может появляться в передней части ступни или в пятке.
- Острая боль в нижней части пятки может быть вызвана подошвенным фасцитом;
- Боль в задней части пятки или в лодыжке – симптомы тендопатии ахиллесова сухожилия, или как его еще называют – ахиллесова тендинита;
- Боль, которая усиливается до или после тренировок, но уменьшается во время физических упражнений, может быть вызвана переломом кости в ноге (как правило, плюсневой кости);
- Небольшие костные наросты под пяточной костью, вызывающие боль в пятке, могут быть пяточной шпорой;
- Боль в средней части стопы появляется из-за плоскостопия;
- Боль в пятке в задней части или шишка в этой области – симптом одного из видов бурсита.
Многие заболевания могут влиять на нервы стопы, вызывая боль в ступне, онемение, покалывание и жжение.
- Боль в ступне, жжение, покалывание или онемение между пальцами ног, особенно между третьим и четвертым пальцем, и те же ощущения в передней части стопы могут появляться из-за опухоли или утолщения нерва в передней части стопы;
- Боль, онемение или покалывание, которое начинается в спине или ягодицах и двигается вниз по ноге, может быть вызвана пояснично-крестцовым радикулитом из-за защемления нерва;
- Слабость и боль в голеностопном суставе, которая часто сопровождается онемением, могут начаться из-за защемления нерва в лодыжке (тарзальный туннельный синдром) или ишиаза;
- Жжение в ногах, онемение и потеря чувствительности появляются из-за плохой циркуляции крови. С этой проблемой чаще сталкиваются люди с диабетом или заболеваниями периферических артерий.
Как вы видите, причины боли в ногах, боли в ступнях, лодыжках, пальцах ног, а также причины других дискомфортных ощущений в ногах могут быть самыми разными. Поэтому при появлении таких симптомов, как боль в ногах, отеки ног, судороги в ногах, чувство жжения, онемения, покалывания в ногах и пальцах ног, бледность или посинение ног, нужно обратиться к хорошему врачу. Специалист поможет установить причину неприятных ощущений в ногах и подскажет, как с ними справиться.
Реабилитация после замены тазобедренного сустава
Когда уже выполнена замена тазобедренного сустава, реабилитация сначала начинается в реанимационном отделении. Пациент находится под наблюдением медиков, пока не закончится действие наркоза. Только потом его можно переводить в палату. Спустя несколько часов пациенту помогают вставать с постели, садиться в кресло. Самостоятельно ощущать устойчивость он сможет примерно через 1-2 дня после операции. В это же время можно ходить с поддержкой. В течение реабилитации больной должен принимать назначенные врачом болеутоляющие и противовоспалительные препараты.
После того как закончена замена ТБС, реабилитация составляет от одной недели до десяти дней. Основной целью такой реабилитации является предотвращение осложнений после операции. Также медицинский уход и осмотр нужен для улучшения подвижности установленного протеза.
Кроме того, в первые недели после проведения эндопротезирования медики подключат пациента к легким упражнениям ЛФК. В то же время больной принимает обезболивающие средства и антибиотики. При правильном реабилитационном периоде пациент сможет легко пройти всю реабилитацию после замены ТБС – 3-6 месяцев. За это время он научится с помощью инструктора напрягать мышцы в области лодыжек и бедер. Именно эти упражнения способствуют улучшению притока крови к мышцам, предотвращают отеки и формирование тромбов
Но важно, чтобы они проводились под присмотром опытного инструктора-методиста программы ЛФК


