Коллагеноз — заболевания соединительной ткани. симптомы коллагеноза. виды патологий соединительной ткани
Содержание:
- 49.1. НЕСПЕЦИФИЧЕСКИЙ АОРТОАРТЕРИИТ
- Васкулиты мелких сосудов
- Патогенез
- Общие сведения
- 1.Общие сведения
- Симптомы Геморрагического васкулита:
- Лечение
- Рекомендации и правила занятий спортом при варикозе
- Анализ на С-реактивный белок
- Лечение обострений и рецидивирующего ГКА
- Диагностика Геморрагического васкулита (болезни Шенлейна — Геноха):
- Общие сведения
- Диагностика
- Биомаркеры
- Патогенез (что происходит?) во время Геморрагического васкулита:
49.1. НЕСПЕЦИФИЧЕСКИЙ АОРТОАРТЕРИИТ
Неспецифический аортоартериит (болезнь Такаясу) — хроническое воспалительное заболевание аорты и её основных ветвей, реже ветвей лёгочной артерии с развитием стеноза или окклюзии поражённых сосудов и ишемии органов и тканей.
Распространённость заболевания варьирует от 1,2 до 6,3 случаев на 1 млн населения в год. Заболевают в основном женщины (в 15 раз чаще мужчин) в возрасте от 10 до 30 лет. Заболевание чаще встречается в Азии, Южной Америке, реже — в Европе и Северной Америке.
ПАТОМОРФОЛОГИЯ
Гистологическая картина неспецифического аортоартериита представлена панартериитом с воспалительной инфильтрацией одноядерными и иногда гигантскими клетками. В стенках сосудов обнаруживают иммунные депозиты. Выражена пролиферация клеток внутренней оболочки артерий, фиброзирование, рубцевание и васкуляризация средней оболочки, а также дегенерация и разрыв эластической мембраны. Исходом процесса служит склерозирование сосудов. Часто поражаются vasa vasorum. На фоне воспаления в стенках сосудов нередко выявляют атеросклеротические изменения.
КЛАССИФИКАЦИЯ
Общепринятой классификации нет. Выделяют следующие клинико-морфологические варианты (рис. 49-1): I тип — поражение дуги аорты и её ветвей (8%); II тип — поражение грудного и брюшного отделов аорты (11%); III тип — поражение дуги, грудного и брюшного отделов аорты (65%); IV тип — поражение лёгочной артерии и любого отдела аорты (6%).
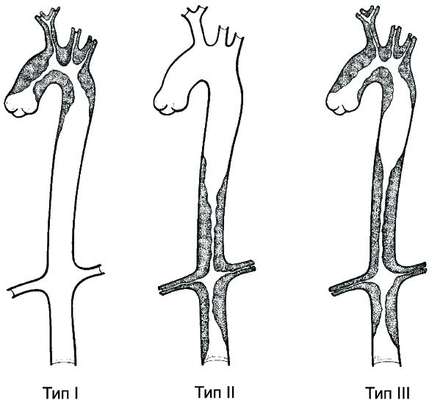 Рис. 49-1. Клинико-морфологические варианты неспецифического аортоартериита по локализации поражения аорты и её ветвей.
Рис. 49-1. Клинико-морфологические варианты неспецифического аортоартериита по локализации поражения аорты и её ветвей.
В зависимости от характера течения выделяют следующие формы болезни.
Васкулиты мелких сосудов
1.Прием лекарств (пенициллин, сульфаниламиды, хинидин, аллопуринол и др.)
2.Инфекционные болезни (любые инфекции, особенно стрептококковые, гонококковые, вирусные и др.)
3.Геморрагичский васкулит (пурпура Шенлейн- Геноха), предположительно вирусной природы
4.Аутоиммунные заболевания
5.Злокачественные новообразования
6.Смешанная эссенциальная криоглобулинемия
7.Уртикарный васкулит
Клиника неспецифична и включает кроме кожных симптомов следующие:
- лихорадку;
- артралгии/артрит;
- почечный синдром (протеинурия, гематурия, снижение функции почек);
- боли в животе.
Подтверждением данного типа васкулита будет определение на биопсии лейкоцитокластического типа васкулита.

Лечение больных с первичными системными васкулитами (СВ) требует междисциплинарного подхода. При наличии любых клинических проявлений, позволяющих заподозрить СВ, показана консультация ревматолога.
Показаниями к госпитализации в ревматологическое отделение служат:
- необходимость верификации диагноза в дебюте заболевания,
- оценка состояния жизненно важных органов при его обострениях для выбора оптимального режима патогенетической терапии и уточнения прогноза заболевания, развитие осложнений.
Лечебная программа всегда носит строго индивидуализированный характер и определяется как типом СВ, так и особенностями его клинических проявлений, включает:
- быстрое подавление активности СВ с помощью агрессивных режимов иммуносупрессивной терапии в дебюте заболевания (индукционная терапия), а также при его обострениях (эскалационная терапия), что позволяет значительно снизить риск тяжелых необратимых поражений органов и систем, сопровождающихся потерей зрения, неврологическими дефицитами, легочно-сердечной и почечной недостаточностью.
- по достижении клинико-лабораторной ремиссии заболевания – обеспечение строгого соблюдения программы продолжения иммуносупрессивной терапии в дозах, достаточных для ее поддержания (т.е. поддерживающая терапия, которая проводится в течение 1–3 лет, иногда более продолжительное время).
Цели первого этапа:
- использование адекватно высоких доз ГКС в виде монотерапии или в сочетании с иммуносупресантами преимущественно цитотоксического действия, вплоть до проведения пульс-терапии
- введение внутривенного иммуноглобулина
- применение экстракорпоральных методов лечения
Симптоматическая терапия:
- коррекция нарушений микроциркуляции (влияние на реологию крови или на агрегацию тромбоцитов)
- по показаниям назначение вазопростана или синтетических аналогов простациклина
Цели второго этапа:
- длительная, не менее 0,5-2 лет терапия ГКС и иммуносупресантами
- препараты, влияющие на звенья патогенеза системных васкулитов (дезагреганты, аминохинолиновые, антагонисты кальция, блокаторы серотонина и др.)
- определение показаний для хирургической коррекции поражений магистральных сосудов или осложнений патологического процесса
Цели третьего этапа:
- при стойкой ремиссии васкулита отмену ГКС и цитостатиков
- определение степени повреждения органов и систем, степени нарушения их функции
- определение методов коррекции выявленных нарушений, оценить качество жизни больных с проведением необходимых реабилитационных мероприятий
При отсутствии лечения прогноз у пациентов с СВ крайне неблагоприятный, летальность продолжает оставаться довольно высокой, особенно у лиц молодого и пожилого возраста, а также при вовлечении в патологический процесс жизненно важных органов (почек, сердца, легких, ЖКТ). Выживаемость пациентов во многом зависит от своевременности постановки диагноза, адекватной индукционной и поддерживающей терапии.
Патогенез
В основе механизма развития геморрагического васкулита (ГВ) лежит генерализованное иммунокомплексное некротизирующее поражение кровеносных сосудов микроциркуляторного русла кожи и внутренних органов с формированием/отложением в сосудистой стенке гранулярных IgA-депозитов (комплексы антиген-антитело) и активацией системы комплемента. Как следствие образуется белковый мембраноатакующий комплекс, который лежит в основе осмотического лизис эндотелиальных клеток.
Также, при активации системы комплемента активно высвобождаются хемотаксические факторы. воздействующие на полиморфноядерные лейкоциты, которые в свою очередь выделяют лизосомальные ферменты, усугубляющие повреждение стенки сосудов. В результате повреждения структуры эндотелия сосудов происходит обнажение коллагеновых волокон, что способствует адгезии тромбоцитов к поверхности эндотелия и запуску механизма свертывания крови. В дальнейшем в сосудах образуются фибриновые депозиты, ухудшается реология крови, усиливается агрегация эритроцитов, тромбоцитов, развивается внутрисосудистое диссеминированное свертывание крови.
На фоне повышения проницаемости сосудов и развития тромбозов с последующим истощением антикоагулянтного (антитромбина-III) звена и тромбоцитопении потребления, происходят разрывы кровеносных сосудов микроциркуляторного русла кожи и внутренних органов, которые приводят к развитию клинической симптоматики геморрагического синдрома. Патогенез геморрагического васкулита схематически представлен на рисунке ниже.

Патогенез геморрагического васкулита
Общие сведения
Васкулит (синонимом этого названия является термин ангиит) – это название для гетерогенной группы заболеваний, основой которых является иммунопатологический воспалительный процесс, затрагивающий сосуды. Он поражает разные сосуды — артерии, артериолы, вены, венулы, капилляры. Последствием этой болезни являются изменения в функциях и структуре органов, которые пораженные сосуды снабжают кровью. Болезнь может спровоцировать кровотечения, некроз, ишемию.
До сих пор ученые проводят исследования, пытаясь точнее определить, васкулит — что это за болезнь, и какие причины приводят к ее развитию. Точно о причинах, провоцирующих заболевание, до сих пор не известно. Предполагается, что недуг развивается вследствие влияния внешних факторов в сочетании с генетической расположенностью. Также есть данные о том, что заболевание могут вызывать вирус гепатита или золотистый стафилококк. Код по МКБ-10 — I77.6.
1.Общие сведения
Заболевание, о котором речь пойдет ниже, является не только редким, но и сложным во всех смыслах, начиная с названия. Так, фамилии исследователей, впервые описавших этот синдром – Jacob Churg и Lotte Strauss, – в русскоязычной литературе транслитерируются различным образом: синдром Чарджа-Стросс, Чарга-Страусса и т.п.
Интересно отметить, что ученые работали и сотрудничали в США, причем первый из них имел российско-польские корни (и уже в Америке взял фамилию, сокращенно-производную от фамилии жившего там дяди, врача-дерматолога Луиса Чаргина), а второй – немецкие. В западной медицине, таким образом, их имена произносят как «Чарг и Страусс», однако в заголовке данной статьи мы пользуемся написанием, наиболее распространенным в отечественной литературе. Дж.Чарг эмигрировал в США в 1936 году, а Л.Страусс в 1938; наиболее известная их совместная работа, после которой впервые описанный синдром стали называть по именам авторов, была опубликована в «The American Journal of Pathology» в 1951 году.
Однако истинная сложность этого заболевания связана, конечно, не с названием. Клиническая картина синдрома Чарга-Страусса включает сразу несколько принципиально разных видов патологии: некротизирующий васкулит (воспаление сосудов, в данном случае средних и мелких, с тенденцией к массовому отмиранию клеток), аллергическая гиперчувствительность и/или бронхиальная астма, узелковый гранулематоз, полипоз носовой полости. Точных эпидемиологических данных на сегодняшний день нет, – заболевание встречается очень редко, – однако установлено, что эозинофильной гранулематозной ангиопатией вдвое чаще (по другим источникам, втрое) заболевают мужчины. Клиника обычно манифестирует в зрелые годы (35-45 лет), хотя известные случаи охватывают возрастной интервал от 15 до 70 лет.
Симптомы Геморрагического васкулита:
Клиническая картина:
Заболевание чаще начинается весной, причем у многих больных — после инфекции верхних дыхательных путей. Основной клинический признак болезни — обильная геморрагическая сыпь диаметром, как правило, 3-10 мм, локализующаяся преимущественно на ногах (особенно голенях и стопах) и ягодицах. У многих больных она немного выступает над кожей, т. е. имеет папулезно-геморрагический характер, и изредка сопровождается слабым зудом, а также небольшим отеком стоп, голеней или периорбитальным. Нередко появлению сыпи предшествует ощущение покалывания или незначительного зуда в местах ее будущей локализации. Геморрагическая сыпь на верхней .половине туловища и руках возникает гораздо реже и менее выражена, но вполне возможна. Поражение кожи шеи и лица совершенно нетипично. Геморрагии на ногах могут быть очень обильными и часто сливаются. При отсутствии новых высыпаний они уже через 2- 3 дня начинают блекнуть и в последующем бесследно исчезают. Сыпь появляется, как правило, внезапно; в последующем (особенно после длительного стояния или ходьбы) нередко следуют новые «волны» высыпаний, что может сопровождаться умеренным повышением температуры, некоторым нарастанием СОЭ и нейтрофильньш лейкоцитозом. Число тромбоцитов нормально.
У многих больных клинические признаки болезни исчерпываются кожными проявлениями. Однако нередко на первый план выступают также другие синдромы, прежде всего суставной. Он проявляется в обратимом, не склонном к миграции, артрите с поражением обычно более чем одного сустава. Наиболее характерно вовлечение в процесс суставов ног — голеностопных и коленных; реже отмечается участие лучезапястных и локтевых. У ряда больных имеются только артралгии. Синовиальная жидкость из пораженных суставов имеет отчетливо воспалительный характер с высоким нейтрофильным лейкоцитозом. Артрит всегда заканчивается полным выздоровлением без каких-либо элементов деструкции. Вовлечение в процесс почек встречается у немногих больных и обычно бывает нетяжелым и преходящим. Оно проявляется гематурией и небольшой протеинурией. Гораздо реже почечное поражение прогрессирует и приводит к почечной недостаточности, которая может стать причиной смерти. Гистологически обнаруживают очаговый гломерулит с пролиферацией эндотелия и отложениями фибриноида. У некоторых больных поражаются сосуды пищеварительного тракта, что проявляется болью в животе, иногда коликообразной. Причинами ее обычно бывают кровоизлияния и отек кишечной стенки или брыжейки. В редких случаях отмечается понос с потерей белка или кишечное кровотечение; описаны заворот кишечника и перфорации. Существенно, что у ряда больных геморрагическим васкулитом болевой абдоминальный синдром бывает первым признаком болезни, вызывая серьезные диагностические затруднения и приводя иногда к ненужным хирургическим вмешательствам. В литературе также имеются единичные описания кровоизлияний в ткани глаза и в ЦНС с резкой головной болью, гипертензионной энцефалопатией и судорогами.
В большинстве случаев заболевание протекает нетяжело и заканчивается выздоровлением, хотя нередко рецидивирует. Прогноз становится серьезным при эволюции почечных изменений в хронический гломерулонефрит и при таких весьма редких проявлениях, как кишечное кровотечение, заворот или прободение кишечники и кровоизлияние в мозг.
Лечение
Лечение полностью зависит от формы и тяжести заболевания и в абсолютном большинстве случаев медикаментозное
Важно упомянуть, что капилляротоксикоз лечится только в стационарных условиях, амбулаторного лечения не предусмотрено
Общие лечебные мероприятия включают:
- постельный режим (длительность зависит от выраженности проявлений);
- назначение специальной лечебной диеты, исключающей большинство пищевых аллергенов;
- лечение первичных заболеваний — факторов риска (гепатит, туберкулёз и т.д.);
- отмена лекарственных препаратов, которые потенциально могли быть аллергенами.
Медикаментозная терапия
В медикаментозной терапии выделяют следующие компоненты:
- Антиагрегантная терапия — назначают препараты типа дипиридамола, пентоксифиллина, которые обеспечивают профилактику тромбообразования и, соответственно, тромботических осложнений.
- Антикоагулянтная терапия — имеет то же предназначение, но назначается в более тяжелых случаях и при повышенной свертываемости крови. Используют препараты низкомолекулярных гепаринов типа эноксапарина, далтепарина.
- Иммуносупрессивная и противовоспалительная терапия — назначают для подавления собственных защитных сил организма, потому что именно они играют роль агрессора при геморрагическом васкулите. Используются глюкокортикостероиды (ГКС) и цитостатические препараты.
Последние два компонента терапии используют при среднетяжелом и тяжелом течении: выраженных абдоминальных и почечных проявлениях, рецидивирующей стойкой пурпуре с образованием некрозов кожи. Цитостатические препараты в комбинации с ГКС, как правило, применяют при резистентном к лечению тяжелом гломерулонефрите с соответствующей симптоматикой.
Помимо базисной патогенетической терапии (направленной на подавление механизма возникновения и развития болезни), назначают симптоматическую терапию, включающую следующие препараты:
- Антибиотико- и противовирусная терапия первичных заболеваний.
- Инфузионная терапия — возмещение ионных потерь, глюкозы и недостатка объема крови, имеет место при абдоминальном синдроме, поскольку в этом случае нередки объемные кровотечения.
- Энтеросорбенты (энтеросорб) — используются для инактивация токсинов в просвете кишечника в составе начальной терапии при подозрении на пищевую природу аллергена.
- Нестероидные противовоспалительные средства (ибупрофен, кетопрофен) и спазмолитики (дротаверин) — используются для купирования болевого синдрома.
- Антигистаминные препараты — назначаются больным, которые имеют различного рода аллергии.
Другие методы лечения
В некоторых случаях при тяжелом течении почечной формы назначат гемокорректирующие процедуры: плазмафарез, гемосорбцию, иммуносорбцию. Таким образом пытаются компенсировать утраченные функции почки.
К хирургическому лечению прибегают при абдоминальной форме в случаях таких осложнений, как инфаркт сегмента кишки, инвагинация кишки, перитонит, некупируемое внутреннее кровотечение.
Тяжелый гломерулонефрит, резистентный к лечению, может перейти в прогрессирующую хроническую болезнь почек (ХБП), что в конце концов потребует гемодиализа или трансплантации почки.
Рекомендации и правила занятий спортом при варикозе
Чтобы спортивные нагрузки приносили пользу больному, следует придерживаться таких правил техники безопасности:
Для снижения нагрузки на расширенные вены ног перед тренировкой нужно надеть специальное компрессионное белье (гольфы, чулки, колготки) или использовать эластичный бинт
Чтобы добиться оптимальной степени компрессии, важно правильно выбрать размер компрессионного белья
Во время тренировки рекомендуется пить много воды. Это необходимо, чтобы предотвратить обезвоживание, вызывающее повышение вязкости крови. Изменение реологических свойств крови может привести к образованию тромбов и спровоцировать опасные для жизни состояния.
Тренируясь, желательно избегать длительных статических нагрузок и не поднимать тяжести. Силовые упражнения на нижние конечности допустимы на ранних стадиях варикоза, но выполнять их следует сидя или лежа.
После тренировки врачи рекомендуют лечь на спину и приподнять ноги вверх. В таком положении нужно лежать 5-10 минут, чтобы стимулировать отток крови из вен. Это снижает нагрузку на сосуды нижних конечностей. Такое упражнение рекомендовано также после тяжелого трудового дня.
Выполняя спортивные упражнения, важно прислушиваться к реакции организма. Боль, дискомфорт, судороги, общая слабость – веские причины прекратить тренировку
Упражнения можно выполнять в домашних условиях, самостоятельно в спортзале или с тренером. Последний вариант снижает риски для человека, больного варикозной болезнью.
Рекомендуемые виды физической нагрузки
При патологиях вен предпочтение следует отдавать видам спорта, не создающим высокой нагрузки на сосуды. Полностью безопасны для больных варикозом такие виды спорта:
Плавание и динамичные упражнения в воде (аквааэробика) – вода оказывает мягкое компрессионное воздействие, увеличивая циркуляцию крови и устраняя венозный застой.
Спортивная ходьба – ежедневные прогулки в умеренном темпе положительно влияют на сердечно-сосудистую систему. Оптимальная продолжительность ходьбы составляет 30-40 минут. Врачи и тренеры рекомендуют практиковать скандинавскую ходьбу с палками.
Велоспорт. Велосипедные прогулки по относительно ровной местности укрепляют сосудистые стенки. Езда на велосипеде допустима только в специальном компрессионном белье.
Легкий бег трусцой — бег со скоростью 7-8 километров в час стимулирует кровообращение, повышает тонус сосудов, улучшает общее состояние человека.
Специальная гимнастика – существует комплекс упражнений, разработанный и одобренный врачами флебологами. Ознакомиться с ним можно на приеме доктора.
Гольф – игра связана с постоянным передвижением по полю, что способствует эффекту спортивной ходьбы.
Существует также перечень видов спорта, которые допустимы только после консультации с врачом флебологом:
- танцы;
- занятия на тренажерах;
- фитнес;
- стретчинг;
- лыжный спорт;
- йога.
Возможно сочетание физических нагрузок и дыхательных практик.
Запрещенные виды спорта при варикозе
Пациентам с варикозным расширением вен категорически запрещены следующие спортивные дисциплины:
- степ-аэробика;
- командные виды – футбол, баскетбол, хоккей;
- большой теннис;
- тяжелая атлетика;
- бодибилдинг;
- единоборства;
- интенсивный бег;
- прыжки на скакалке;
- прыжки в длину и высоту;
- катание на сноуборде;
- мотоспорт;
- конные прогулки.
Противопоказан также любой экстрим, включая дайвинг, прыжки с парашютом, серфинг, бейсджампинг.
Абсолютные противопоказания
Чрезвычайно опасными для больных варикозом могут быть любые ударные виды спортивных нагрузок. Это связано с частым сочетанием расширения вен с тромбозом. Ударные нагрузки могут спровоцировать отрыв тромба. Это угрожает не только здоровью, но и жизни человека. К ударным дисциплинам относят дзюдо, джиу-джитсу, самбо, вольную борьбу и т.д.
Спорт после операции
После удаления варикозных вен занятия спортом не противопоказаны. Современные безопасные методы проведения операций позволяют вернуться к физической активности уже через 2-3 недели после процедуры. Точное время зависит от объема вмешательства и состояния здоровья пациента. При применении лазерных или радиочастотных методик период восстановления обычно не превышает 2-х недель. Однако занятия спортом после операции допустимы только после консультации с лечащим врачом.
Анализ на С-реактивный белок
С-реактивный белок (СРБ) – очень чувствительный элемент анализа крови, который быстро реагирует даже на мельчайшее повреждение ткани организма. Присутствие С-реактивного белка в крови является предвестником воспаления, травмы, проникновения в организм бактерий, грибков, паразитов.
СРБ точнее показывает воспалительный процесс в организме, чем СОЭ (скорость оседания эритроцитов). В то же время С-реактивный белок быстро появляется и исчезает – быстрее, чем изменяется СОЭ.
За способность С-реактивного белка в крови появляться в самый пик заболевания его еще называют «белком острой фазы».
При переходе болезни в хроническую фазу С-реактивный белок снижается в крови, а при обострении процесса повышается вновь.
С-реактивный белок норма
С-реактивный белок производится клетками печени и в сыворотке крови содержится в минимальном количестве. Содержание СРБ в сыворотке крови не зависит от гормонов, беременности, пола, возраста.
Норма С-реактивного белка у взрослых и детей одинаковая – меньше 5 мг/ л (или 0,5 мг/ дл).
Анализ крови на С-реактивный белок берется из вены утром, натощак.
1
Анализ крови на уровень мочевой кислоты
2
анализ крови на антинуклеарные антитела
3
Исследование крови на ревматоидный фактор
Причины повышения С-реактивного белка
С-реактивный белок может быть повышен при наличии следующих заболеваний:
- ревматизм;
- острые бактериальные, грибковые, паразитарные и вирусные инфекции;
- желудочно-кишечные заболевания;
- очаговые инфекции (например, хронический тонзиллит);
- сепсис;
- ожоги;
- послеоперационные осложнения;
- инфаркт миокарда;
- бронхиальная астма с воспалением органов дыхания;
- осложненный острый панкреатит;
- менингит;
- туберкулез;
- опухоли с метастазами;
- некоторые аутоиммунные заболевания (ревматоидный артрит, системный васкулит и др.).
При малейшем воспалении в первые же 6-8 часов концентрация С-реактивного белка в крови повышается в десятки раз. Имеется прямая зависимость между тяжестью заболевания и изменением уровня СРБ. Т.е. чем выше концентрация С-реактивного белка, тем сильнее развивается воспалительный процесс.
Поэтому изменение концентрации С-реактивного белка используется для мониторинга и контроля эффективности лечения бактериальных и вирусных инфекций.
Разные причины приводят к разному повышению уровня С-реактивного белка:
- Наличие бактериальных инфекций хронического характера и некоторых системных ревматических заболеваний повышает С-реактивный белок до 10-30 мг/л. При вирусной инфекции (если нет травмы) уровень СРБ повышается незначительно. Поэтому высокие его значения указывают на наличие бактериальной инфекции.
- При подозрении на сепсис новорожденных уровень СРБ 12 мг/л и более говорит о необходимости срочной противомикробной терапии.
- При острых бактериальных инфекциях, обострении некоторых хронических заболеваний, остром инфаркте миокарда и после хирургических операциях самый высокий уровень СРБ – от 40 до 100 мг/л. При правильном лечении концентрация С-реактивного белка снижается уже в ближайшие дни, а если этого не произошло, необходимо обсудить другое антибактериальное лечение. Если за 4-6 дней лечения значение СРБ не уменьшилось, а осталось прежним и даже увеличилось, это указывает на появление осложнений (пневмония, тромбофлебит, раневой абсцесс и др.). После операции СРБ будет тем выше, чем тяжелее была операция.
- При инфаркте миокарда белок повышается через 18-36 часов после начала заболевания, через 18-20 дней снижается и к 30-40 дню приходит к норме. При стенокардии он остается в норме.
- При различных опухолях повышение уровня С-реактивного белка может служить тестом для оценки прогрессирования опухолей и рецидива заболевания.
- Тяжелые общие инфекции, ожоги, сепсис повышают С-реактивный белок до огромнейших значений: до 300 мг/л и более.
- При правильном лечении уровень С-реактивного белка снижается уже на 6-10 день.
Подготовка к ревматологическим анализам
Чтобы анализы показывали объективную информацию, необходимо придерживаться некоторых правил. Сдавать кровь нужно в утренние часы, натощак. Между взятием анализов и приемом пищи должно пройти приблизительно 12 часов. Если мучает жажда, выпейте немного воды, но не сок, чай или кофе. Необходимо исключить интенсивные физические упражнения, стрессы. Нельзя курить и употреблять спиртное.
Лечение обострений и рецидивирующего ГКА
Несмотря на достигнутую ранее медикаментозную ремиссию, как минимум у трети пациентов с ГКА отмечаются обострения или рецидивы заболевания. Некоторые авторы различают обострение, которое развивается на фоне лечения, и рецидив, который происходит через некоторое время после отмены стероидной терапии. Для выявления обострения обычно недостаточно изолированного повышения уровня воспалительных маркеров. В контролируемых исследованиях тактика ведения пациентов с обострением или рецидивом ГКА не изучалась. Результаты мета-анализа пациентов с впервые установленным ГКА, участвовавших в 3 рандомизированных плацебо-контролируемых исследованиях, показали, что метотрексат существенно снижает риск обострений, в то время как возможная польза других препаратов, таких как циклофосфамид, лефлуномид или микофенолата мофетил у пациентов с ГКА, требующим применения высоких доз глюко кортикостероидов, или рецидивирующим течением васкулита показана только в неконтролируемых исследованиях.
Диагностика Геморрагического васкулита (болезни Шенлейна — Геноха):
Обычно наблюдаются лейкоцитоз, наиболее выраженный при абдоминальном синдроме со сдвигом в формуле до метамиелоцитов, умеренная нестойкая эозинофи лия. СОЭ увеличена, особенно при абдоминальном синдроме и полиартрите. Более чем у половины больных отмечается повышение содержания иммуноглобулинов, в первую очередь IgA. При поражении почек в моче обнаруживают микро и макрогематурию (реже) и протеинурию.
Для своевременного распознавания ДВСсиндрома необходимо определение продуктов деградации фибрина, фибринмономерных комплексов, содержания в плазме свободных пластиночных факторов 4 и 3, спонтанной агрегации тромбоцитов и фрагментации потребления тромбина III и др
Важное значение имеет также определение содержания фактора Виллебранда в плазме, отражающего тяжесть течения болезни
По течению обычно выделяют острые и рецидивирующие хронические формы заболевания. Острые формы характеризуются внезапным началом после инфекции, многосимптомными проявлениями, часто осложняются гломерулонефритом. При хроническом течении болезни у 5-10% больных наблюдается рециди вирующий кожносуставной синдром (ортостатическая пурпура пожилых).
Диагноз поставить легко при наличии характерной триады симптомов или только геморрагических высыпаний на коже. При этом необходимо учитывать некоторые особенности ГВ, развивающегося у детей и взрослых. У детей заболевание течет значительно острее — почти у ^з детей повышается температура тела, наблюдается абдоминальный синдром с меленой (почти у половины больных), поражение почек с микрогематурией и небольшой протеинурией. У взрослых абдоминальный синдром наблюдается реже и протекает более стерто изза меньшей интенсивности болей, изредка с тошнотой и рвотой, крайне редко — с меленой, но несколько чаще, чем у детей, в патологический процесс у взрослых вовлекаются почки с развитием хронического диффузного гломерулонефрита.
Дифференциальный диагноз
Заболевание необходимо дифференцировать от заболеваний, при которых развивается, вопервых, пурпура и, вовторых, абдоминальный синдром с полиар тралгиями или полиартритом. Синдром геморрагического васку лита может наблюдаться при инфекционном эндокардите, систем ных васкулитах, ДБСТ, менингококкемии и др. У пожилых людей необходимо исключить макроглобулинемическую пурпуру Вальденстрема. Абдоминальный синдром может быть при иерси ниозе, колитах, в частности язвенном колите, болезни Крона и других заболеваниях, протекающих с клинической картиной острого живота.
Общие сведения
Геморрагический васкулит у взрослых и детей (синонимы — болезнь Шенлейна-Геноха, аллергическая пурпура, капилляротоксикоз, геморрагическая пурпура Геноха) относится к системным заболеваниям с поражением преимущественно микроциркуляторного русла кожи, ЖКТ, суставов, почек. К наиболее поражаемой части сосудистого русла относятся сосуды мелкого калибра — посткапиллярные венулы, капилляры и артериолы с откладыванием иммунных комплексов. Код геморрагического васкулита по МКБ-10 — D69.0. В 2012 г номенклатура васкулитов была пересмотрена и пурпура Шенлейна — Геноха получила наименование IgA-васкулит, то есть, васкулит с отложением в стенке сосудов IgA-доминантных иммунных комплексов, поражающий мелкие сосуды.
Заболевание встречается во всех возрастных группах у взрослых лиц, но пик заболеваемости приходится на детский возраст (3-8 и 7-11 лет), в среднем составляя 13-18 случаев/100 тыс. населения. Дети до 3 лет болеют редко, что очевидно связано с низкой иммунологической реактивностью и еще не состоявшейся сенсибилизацией их организма. Более высокая заболеваемость детей школьного возраста обусловлена повышением уровня сенсибилизации в этом возрастном периоде и интенсивностью протекания аллергических реакций. По мере взросления заболеваемость снижается, а после 60 лет встречается крайне редко. В структуре заболеваемости преобладает мужской пол (2:1). В зимний и весенний периоды заболеваемость выше, что объясняется снижение реактивности организма в этот период, повышенной заболеваемостью ОРВИ и интенсивными контактами в детских организованных коллективах.
Спецификой заболевания является многообразие клинических проявлений (высыпания на коже, боли в животе, суставной синдром, поражение почек и др.), что зачастую в дебюте заболевания приводит к обращению к врачам различной специализации (участковый педиатр, дерматолог, нефролог, хирург, невролог), несвоевременной постановке диагноза и к отсрочке адекватного лечения, способствуя тем самым развитию осложнений и ухудшению прогноза.
Диагностика
У больных с развернутой клинической картиной диагноз обычно несложен, однако в связи с разнообразием форм и вариантов течения возникают трудности на ранних стадиях заболевания. Примерно 25 % больных в начальной стадии не имеют признаков поражения легких или почек.
Классификационные критерии диагностики гранулематоза Вегенера
| Критерий | Определение |
| 1. Воспаление носа и полости рта | Язвы в полости рта. Гнойные или кровянистые выделения из полости носа |
| 2. Изменения при рентгенографическом исследовании лёгких | Узелки, инфильтраты или полости |
| 3. Изменения мочи | Микрогематурия (>5 эритроцитов в поле зрения) или скопления эритроцитов в осадке мочи |
| 4. Биопсия | Гранулематозное воспаление в стенке артерии или в периваскулярном и экстраваскулярном пространствах |
При наличии двух и более критериев чувствительность постановки диагноза составляет 88 %, а специфичность — 92 %. Для подтверждения диагноза определяют наличие в крови классических антинейтрофильных цитоплазматических антител (кАНЦА).
Биомаркеры
Увеличение СОЭ ≥50 мм/ч (по методу Вестергрена) является одним из классификационных критериев Американской коллегии ревматологов. Воспалительные маркеры почти всегда повышены в дебюте ГКА, при этом среднее значение СОЭ составляет 93 мм/ч, концентрации С-реактивного белка (СРБ) – 94 мг/л . Также может повышаться уровень других воспалительных белков – фибриногена, гаптоглобина, орозомукоида. Анемия отмечается у 55% больных, тромбоцитоз – у 49% . Тем не менее, у 11% больных СОЭ не превышает 50 мм/ч , а нормальные уровни воспалительных маркеров не исключают диагноз ГКА. Описана связь между небольшим повышением cодержания воспалительных маркеров и развитием ишемических поражений органа зрения .
Патогенез (что происходит?) во время Геморрагического васкулита:
В развитии болезни основное значение придается иммунопатологическим механизмам, причем в роли пусковых антигенов могут выступать лекарственные препараты, аллергизирующие компоненты пищи, бактериальные или вирусные продукты и даже опухолевые антигены. Во многих случаях удается установить наличие IgA-содержащих иммунных комплексов в сыворотке крови и в очагах кожных и почечных поражений. Имеются указания на участие как классического, так и альтернативного пути активации комплемента. Описаны случаи сочетания геморрагического васкулита с врожденным отсутствием второго компонента комплемента. Общая активность комплемента в сыворотке крови у большинства больных нормальна.
При гистологическом исследовании обнаруживают васкулит только мелких сосудов — артериол и капилляров. Важный признак — полное отсутствие поражений мышечных артерий. Характерны нейтрофильные инфильтраты, умеренное количество мононуклеаров, обилие распадающихся лейкоцитов (отсюда описательный термин — «лейкоцитокластический васкулит»), фибриноидные изменения, кровоизлияния. Возможно полное обратное развитие этих тканевых изменений. В противоположность классическому полиартерииту все измененные сосуды при геморрагическом васкулите имеют к моменту исследования сходные признаки поражения, т. е. находятся на одной морфологической стадии болезни.


